Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Мы движемся дальше. Профессор Дощицин Владимир Леонидович расскажет о спорных вопросах антиаритмической терапии больных с фибрилляцией предсердий.
Владимир Леонидович Дощицин, профессор, доктор медицинских наук:
– Уважаемые коллеги, вопрос лечения, именно антиаритмической терапии фибрилляции предсердий имеет довольно много противоречий.
Начнем с того, что среди всех аритмий фибрилляция предсердий является одной из самых важных. Мало того, что это одна из частых аритмий, и ее распространенность среди лиц пожилого возраста и старческого достигает 10%. Но плюс к этому, это еще и клинически очень значимая аритмия, ухудшающая как правило качество жизни больных и ухудшающая прогноз, то есть относится к потенциально злокачественным аритмиям. Прежде всего, наибольшая ее опасность заключается в том, что способствует развитию тромбоэмболий различных. В основном, это мозговые эмболии, но это могут быть эмболии и почечных, и кишечных сосудов, сосудов нижних конечностей, и даже легочных. Известно, что мерцательная аритмия увеличивает риск тромбоэмболий в 5 раз при неревматических заболеваниях, а при ревматических пороках – в 20 раз.
Очень важный вопрос о классификации этой аритмии. Причем он имеет свои весьма дискутабельные стороны, и в то же время это важный вопрос, потому что классификация, определение формы аритмии влияет на тактику ведения этих больных.
На слайде представлена существующая с 2010-го года классификация Европейского общества кардиологов, которая менялась на протяжении ряда лет из года в год. Один из спорных моментов: как отличить две транзиторные формы аритмии, персистирующую, и пароксизмальную? Сейчас в последние годы по инициативе Европейского кардиологического общества признается основной критерий – это длительность эпизода аритмии: менее 7 суток – это пароксизмальная. Более 7 суток – это персистирующая. В прежние годы, да и сейчас остается вопрос: имеет ли значение возможность спонтанного купирования эпизода? Если эпизод аритмии проходит самостоятельно, то это как бы свойственно пароксизмальной форме. Если он самостоятельно не проходит, то это форма персистирующая (напоминаю, лечатся они по-разному). Согласно последнего варианта классификации, с которым, к сожалению, не все согласны сейчас, не везде, все-таки основной критерий – это временной. Пароксизмальная форма – менее 7 суток. Важно, что в большинстве случаев это менее 48 часов, то есть двух суток, потому что там тактика ведения несколько отличается от более длительных эпизодов. А персистирующая форма – более недели, и неважно, прошла ли она сама или она купирована каким-то способом.
С 2010-го года предложено выделение такой формы – длительно персистирующая форма, которая может длиться много месяцев и даже больше года, но однако допускает тактику устранения аритмии, если удалось повлиять на причину – обычно это тогда бывает. Так вот тогда, если, например, удалось скоррегировать хирургически клапанный порок, то тогда возникает вопрос о возможности восстановления синусового ритма даже при длительных аритмиях, более года. Так вот, такая аритмия все еще может называться персистирующей, а не перманентной. А вот перманентная форма – это такая, когда мы уже не говорим о возможности восстановления ритма и не пытаемся этого сделать, даже если она меньше года длится. То есть практически даже полгода или до одного года, но мы не говорим о возможности восстановления ритма, то мы эту форму аритмии называем перманентной, постоянной.
В принципе, когда мы говорим о возможности воздействия на ритм сердца у больных с аритмией, мы имеем в виду возможность двух подходов, двух стратегий или тактик ведения больных. Первая тактика называется ритм-контроль – восстановление и удержание синусового ритма. Вторая тактика не направлена на восстановление и удержание синусового ритма, а направлена главным образом, на улучшение качества жизни, для чего необходимо, прежде всего, поддержание нормальной частоты сердечных сокращений при наличии аритмии, и, естественно, борьба с тромбоэмболиями при обеих тактиках.
Большое число рандомизированных исследований не дали убедительных доказательств преимущества одной из этих тактик перед другой. Тут очень важный момент, потому что когда мы говорим о необходимости, например, проведении абляции – радиочастотной абляции предсердий, то есть эта тактика непременного удержания синусового ритма. То есть мы должны помнить, что сегодня пока еще нет убедительных доказательств того, что применив эту тактику мы увеличим количество жизней. То есть основная конечная точка – это улучшение прогнозов больных. Вот таких доказательств пока нет, хотя всем совершенно очевидно, что синусовый ритм – это лучше, чем фибрилляция предсердий, что существенно улучшается качество жизни, если удается удержать синусовый ритм, и уже только поэтому это стоит делать, и тем не менее, мы тактику выбираем.
Вашему вниманию предлагаются основные моменты, от которых зависит выбор тактики ведения. Я бы хотел начать с конца, потому что они расположены по возрастающей значимости:
Субъективная переносимость аритмии пациентом. Хочет ли больной восстанавливать синусовый ритм, как он себя чувствует? Ведь в одном случае пациент, грубо говоря, берет врача за горло и требует, чтобы ритм восстановили. А в другом случае, он говорит, что ничего этого не хочет и хочет, чтобы его оставили в покое и не предпринимали никаких активных вмешательств. И этот момент оказывает очень существенное влияние на выбор тактики.
Возможность воздействия на причину аритмии. Например, активный тиреотоксикоз. Если мы не можем воздействовать на этот фактор, то очень маловероятно, что нам удастся эффективно нормализовать и удержать ритм сердца.
Третий момент – риск «нормализационных» тромбоэмболий. То есть возможность тромбоэмболических осложнений при восстановлении синусового ритма. Проще говоря, есть, например, тромбы в предсердии. Если они есть, то мы просто не имеем права пытаться восстановить синусовый ритм, потому что при восстановлении синусового ритма увеличивается риск «нормализационных» тромбоэмболий. То есть мы сначала должны растворить эти тромбы, а потом уже думать о восстановлении синусового ритма.
Следующий момент – какой ценой можно восстановить и удержать ритм. В одном случае, для этого достаточно таблетки в кармане. В другом случае – приходится делать электроимпульсную терапию, давать длительную и больших дозах медикаментозную терапию, и так далее. То есть приходится решать вопрос, что хуже: аритмия или ее лечение.
Выраженность органических изменений сердца, выраженность явлений сердечной недостаточности, и так далее.
Все эти моменты, которые мы оцениваем, выбирая тактику ведения больного с аритмией. Но тем не менее мы помним, что синусовый ритм – это лучше, чем аритмия. И если есть возможность, то надо восстанавливать синусовый ритм. Какие есть возможности?
Современные рекомендации Европейского общества кардиологов, какие препараты рекомендуются в первую очередь для восстановления синусового ритма. Обратите внимание, это европейские рекомендации – тут из пяти названных препаратов, трех у нас нет, они не зарегистрированы в нашей стране, хотя они названы и переведены, и даны эти рекомендации. Но вот Вернакалант – да, эффективный препарат, хорошо купирует аритмию, но пока еще у нас не зарегистрирован, будет или нет и когда будет – неизвестно. Ибутилид – тоже давно существует, но мы им не располагаем в широкой практике, так же как и Флекаинид. Из названных в рекомендациях препаратов значатся только два – это Амиодарон, (Кордарон) и Пропафенон (Пропанорм). Причем, Амиодарон, в основном, применяется внутривенно. Пероральный Амиодарон менее удобен, скажем так, и менее эффективен, чем внутривенный. А Пропафенон пока еще внутривенная форма не доступна, и, в основном, применяется внутрь.
Вот реально, что мы имеем у нас в стране. Доказана эффективность, так сказать, препаратов первого ряда – это Пропанорм и Кордарон. Существуют еще более старые препараты, но они менее эффективны и более токсичны – это Новокаинамид и Хинидин. И третьи – это те препараты, которые доказаны, что они малоэффективны. Они используются, но не для этой цели, не для купирования – это Дигоксин и Соталол.
Надо сказать, что если сравнивать препараты III класса ( Кордарон) и I класса (Флекаинид, Амиодарон), то согласно данным рандомизированных исследований (здесь представлен метаанализ 9 исследований) по сравнительной эффективности Кордарона и Пропанорма, и Пропафенон, Флекаинид. (Пропафенон, Флекаинид красным обозначен). Оказывается, что согласно данным этих исследований препараты IС класса оказываются более эффективны, чем препарат III класса Кордарон.
За рубежом очень широко распространена эта тактика, «таблетка в кармане». У нас врачи менее охотно ее используют, может быть потому, что об этом как-то меньше говорят. И врачу, например, по скорой помощи неудобно давать пероральную таблетку – некогда ждать. Также как и между прочим врачу скорой помощи некогда ждать, пока подействует таблетка в течение нескольких часов – гораздо проще ввести препарат, имеющийся в наличии внутривенно. А из имеющихся в наличии у нас есть только Новокаинамид и Кордарон. Но тем не менее если в стационаре подобран Пропанорм, например, или другой препарат, который купирует пароксизм перорально, то больному, это, конечно, выгоднее, если его научат купировать пароксизмы в домашних условиях. Для этого существует основная схема. Справа: однократный прием трех или четырех таблеток Пропанорма. Эффективность этого способа применения, которая оценивается в течение 4-6 часов, составляет более 80% по данным итальянских авторов.
Но есть еще такая ситуация, когда мы по какой-то причине опасаемся сразу давать такую большую дозу: 450-600 миллиграмм и даем сначала маленькую дозу. Здесь написано: первый прием 300 миллиграмм, то есть 2 таблетки. И если это не поможет, то через час еще одна таблетка. Я должен здесь заметить, что безопаснее сначала дать пробную дозу: не две таблетки, а одну. То есть поменять местами – первый прием 150, это как бы пробный прием. Эта доза редко купирует ритм, но это проверка на переносимость. И если больной хорошо переносит, то тогда через час и можно дать 300 миллиграмм. А уже подействует (в сумме будет 450 миллиграмм), и если не поможет, то следующий прием через несколько часов может быть еще 150 миллиграмм, то есть будет 600 миллиграмм. Эффективность такой схемы достигает 60%.
Спорные вопросы тактики профилактической терапии. Профилактика рецидивов фибрилляции предсердий – тоже очень больной вопрос. Вот европейские рекомендации, которые, собственно, в настоящее время действуют. 5 препаратов названы: Амиодарон, Пропафенон, Соталол – это то, что имеется у нас; и Флекаинид, которого у нас пока нет. Также Дронедарон, который был, но сейчас по ряду причин его применение свернуто, заторможено, не рекомендовано, то есть по меньшей мере требует дальнейшего изучения, можно его применять или нет. У нас реально есть три: Кордарон, Пропафенон (Пропанорм) и Соталекс. Слева показаны три препарата, которые доказаны многочисленными международными рандомизированными исследованиями. Но есть еще менее изученные препараты, которые у нас достаточно широко применяются – это Этацизин, Аллапинин. Дизопирамид раньше применялся, сейчас из-за его токсических свойств он применяется очень мало.
Как ни странно более всего применяется на сегодняшний день Кордарон, так как он относится все-таки к наиболее эффективным препаратам. Но тем не менее он является и наиболее токсичным. То есть у него наибольшая частота нежелательных эффектов. Причем, в основном, нас беспокоят органотосичные эффекты: поражение щитовидной железы, поражение легких, печени, а кроме того – это фотодерматоз, кератопатия, расстройства со стороны желудочно-кишечного тракта, удлинение интервала QT и проаритмогенное действие, связанное с этим. То есть общая частота побочных действий при длительном приеме Кордарона превышает 33%, то есть у каждого третьего.
В связи с этим надо отметить, что препараты I класса меньше дают частоту побочных эффектов, но их использовать опасаются, основываясь на результатах CAST-1 и CAST-2, согласно которым острый период инфаркта миокарда и наличие сердечной недостаточности являются противопоказаниями для применения препаратов этого класса. Эти исследования вызывали большую озабоченность и опасение применять эффективные и малотоксичные препараты I класса для лечения больных, профилактики фибрилляции предсердий у больных с органическими изменениями сердца.
Надо сказать, что ретроспективный метаанализ этих же, и других исследований показал, что если, например, к препаратам первого класса добавляются бета-блокаторы, то вероятность побочных эффектов существенно уменьшается, то есть вероятность проаритмогенного эффекта. Если желудочковые аритмии и фибрилляция предсердий подавляются малыми дозами препаратов первого класса, то это тоже улучшает прогноз, увеличивает шансы больного на выживание. В связи с этим возникает вопрос. Существует такое положение, что антиаритмики IС класса рекомендуются, в основном, больным без выраженной органики, но при этом важно подчеркнуть, что понимается под этой «выраженной органикой»? Прежде всего, это наличие клинически выраженных признаков сердечной недостаточности со сниженной фракцией выброса, острая форма ишемической болезни сердца, в первую очередь, острый инфаркт, и выраженная гипертрофия левого желудочка.
Если ничего этого нет, то мы имеем право назначить больному для профилактики, например, рецидивов аритмии препарат IС класса. И в качестве доказательства этого положения мне хотелось бы представить результаты крупного научного исследования ПРОСТОР, которое у нас в стране было сделано с несколькими большими центрами: в Москве, Московской области, Новосибирске, Иркутске, Рязани, Нижнем Новгороде, и других. В настоящее время более 300 больных включено в это исследование и продолжительность исследования, общая, превышает один год. Согласно результатам этого исследования эффективность препарата Пропанорм по сравнению с Кордароном оказывается вполне сопоставимой, то есть статистически не значимая разница. А вот переносимость у Пропафенона значительно лучше, чем у Кордарона: число вынужденной отмены 2 против 25 – существенная очень разница.
Выводы поэтому исследованию: токсичность Пропанорма значительно меньше, чем у Амиодарона, эффективность примерно сопоставима. И препарат IС класса Пропафенон вполне может быть использован для профилактики аритмии у больных с артериальной гипертонией, и с ишемической болезнью сердца в хронической форме вместе с бета-блокаторами, если нет прямых явных противопоказаний к назначению препаратов этого класса.
Надо сказать, что среди препаратов I класса, если сравнивать Пропафенон, Пропанорм, Аллапинин, Этацизин, то Пропанорм имеет значительно более высокий уровень доказательств, а также имеет преимущество и по переносимости, и по частоте побочных эффектов, и по стоимости, и по доказательной базе.
Наконец, для профилактики рецидивов важно применение так называемой, «upstream»-терапии, то есть терапии, направленной на истоки заболевания, на патогенез: на лечение артериальной гипертонии, ишемической болезни сердца, сердечной недостаточности, атеросклероза. Здесь доказано, что использование бета-адреноблокаторов, блокаторов кальциевых каналов (в основном, группы варипомела) и ингибиторов ангиотензин превращающего фермента оказывают сами по себе антиаритмическое действие, существенно усиливая антиаритмическую терапию основными препаратами.
Вот эта правая группа, менее изученная – антагонисты рецепторов ангиотензина, статины и Омега 3, полиненасыщенные жирные кислоты тоже имеют определенную базу как дополнение к существующей антиаритмической терапии.
Амиодарон: между оригинальным препаратом и генериками
Статьи
Опубликовано:
Русский медицинский журнал том 17, № 4, 2009
Профессор Ю.В. Шубик
СПб Государственная медицинская академия имени И.И. Мечникова
Наверно, экономический кризис – не самое удачное время для сравнения оригинальных и генерических препаратов (ГП). Все хорошо понимают, что жить надо по средствам: генерическая замена – один из наиболее очевидных способов снижения стоимости лечения и увеличения доступности терапии, активно используемый во всем мире. В США, например, доля ГП в 1984 г. составляла 18,6% всех назначений рецептурных лекарственных средств (ЛС), а в 2007 г. – уже 63% [1]. Очевидно, что соотношение оригинальных препаратов и ГП самым существенным образом зависит от класса ЛС. Так, в системе Medicare (государственная программа расходов на здравоохранение, ориентированная в США в основном для пожилых людей) однозначно доминируют генерики β–адреноблокаторов и тиазидных диуретиков (86,6 и 92% назначений соответственно), тогда как в группе ингибиторов АПФ они составляют лишь 59%, а в группе кальциевых антагонистов – 55,5% от общего числа назначений [2].
Стоит сразу отметить, что в странах «цивилизованных», помимо оригинального ЛС, на рынке присутствуют, как правило, 5–6 ГП, не более. Но даже такое небольшое число ГП в тех же США, например, разделено на группы «А» и «В». Группа «А» – это ГП, прошедшие клинические исследования на терапевтическую эквивалентность и имеющие отличия по биоэквивалентности от оригинального ЛС не более 3–4%. Группа «В» – ГП, не прошедшие таких клинических испытаний [3]. Информация о «статусе» ЛС содержится в справочнике «Orange Book» и доступна всем (www.fda.gov/cder/ob). В аптеке замена провизором ЛС с одним торговым названием на другое невозможна.
В России иная ситуация. Любимый пример коллег–специалистов по фармакоэкономике – диклофенак: помимо оригинального ЛС с торговым названием «Вольтарен», на российском рынке присутствует более 100 различных ГП. Ни для кого из нас не секрет, что эффективность их неодинакова.
Не вызывает никакого сомнения, что, принимая решение о выборе для пациента оригинального ЛС или ГП, мы должны руководствоваться двумя соображениями – экономической целесообразностью и клинической эффективностью. Нет смысла скрывать, что для практикующего врача приоритетным всегда будет являться второе из них. Даже при вполне благополучной ситуации с контролем эффективности ГП в западных странах отношение к их использованию трудно назвать позитивным. Постоянно появляются публикации, заставляющие усомниться в соответствии ГП оригинальным ЛС.
Так, в США в системе «Medicare» при увеличении доли ГП достоверно увеличилась частота госпитализаций пациентов [4]. В Японии при сравнении способности оригинального омепразола и трех ГП обеспечивать кислотную супрессию было показано наличие серьезных различий, проявляющихся как в снижении доли времени с рН>4, так и в большей вариабельности рН у пациентов, получающих генерики [5].
Имеются и публикации, посвященные антиаритмическим препаратам. Например, экспертная оценка последствий генерической замены антиаритмических ЛС показала, что она может повлечь за собой увеличение частоты эпизодов аритмии, а в единичных случаях является причиной летального исхода [6]. Возможно, в ряде случаев это связано с изменением концентрации активных метаболитов, характеризующихся более высоким уровнем токсичности (в случае амиодарона – дезэтиламиодарона) [7].
Надо сказать, что ГП таблетированного амиодарона в России и США количественно представлены примерно одинаково – их около 10. Автору настоящей публикации не известны отечественные работы, посвященные исследованиям сравнительной терапевтической эффективности оригинального Кордарона и ГП, проведенным в полном соответствии с требованиями GCP. А вот в США такие исследования проводились. Можно вспомнить исследование, проведенное Sauro S. et al. в 2002 г. [8]. Оно показало, что переход с оригинального Кордарона на один из ГП не приводит к изменению концентрации амиодарона и его активного метаболита в плазме крови. В то же время индивидуальные колебания концентрации амиодарона в плазме при использовании ГП выше. Авторы делают вывод о том, что для обеспечения безопасности пациентов целесообразно проведение мониторинга концентрации препарата в плазме крови в течение 1–3 месяцев после перехода с одного аналога на другой. Рекомендация, вряд ли осуществимая в условиях Российской Федерации.
И все же нельзя не согласиться с тем, что качество ГП в западных странах (при непременном жестком контроле) не вызывает больших нареканий. Иллюстрацией могут послужить данные мета–анализа большого количества (38) сравнительных исследований эффективности кардиоваскулярных оригинальных ЛС и ГП. Результаты этого мета–анализа оказались самыми благоприятными для генериков. Но интересно не это: в публикации сообщается о том, что, тем не менее, более чем в половине редакционных статей медицинских журналов (23 из 43) высказывается негативное отношение к ГП [9]!
В России в настоящее время проблеме генерической замены уделяется достаточно большое внимание. Весьма подробно она освещена в опубликованном в этом году 80–страничном докладе Формулярного комитета [10].
Остается только сожалеть, что этот во многих отношениях примечательный документ до сих пор не получил широкого распространения. Постараемся хотя бы отчасти восполнить этот пробел.
Некоторые цифры, которые приводятся авторами доклада, могут весьма впечатлить представителей практического здравоохранения. Так, например, указано, что к препаратам, эффективность которых не доказана в хорошо организованных исследованиях или не очевидна в результате практики применения ЛС, относится 60–70% зарегистрированных в России ЛС.
В докладе говорится о том, что в настоящее время все ЛС проходят единую процедуру регистрации, но для ГП вместо клинических исследований проводятся исследования биоэквивалентности. Отмечено, что при использовании ГП возникает большое число нареканий по поводу эффективности препаратов, однако системы оценки сравнительной клинической эффективности в РФ не существует.
По мнению авторов публикации, из имеющихся на рынке ЛС государство покупает самые дешевые ГП без учета их качества, эффективности и экономичности. При этом они не проверяются на терапевтическую эквивалентность с оригинальными ЛС. Такая практика делает весьма основательными опасения пациентов в том, что замена оригинального ЛС на ГП повлечет за собой снижение эффективности лечения. К сожалению, случаи, когда ГП отличаются по своей терапевтической эффективности от оригинальных препаратов, действительно нередки. Ситуация с государственными закупками ЛС расценивается группой экспертов как катастрофическая.
Особое внимание в докладе уделено пострегистрационным (постмаркетинговым) исследованиям. Их необходимость обусловлена весьма частым отсутствием предрегистрационных клинических исследований в соответствии с требованиями GCP, отсутствием данных о клинической эффективности и безопасности ЛС. Нередко пострегистрационные исследования характеризуются чрезвычайно низким качеством и представляют собой завуалированный механизм оплаты врачей и чиновников здравоохранения. Даже фирмы, соблюдающие все требования к проведению таких исследований в развитых странах, в России используют упрощенные протоколы исследований. Никакого отношения к требованиям GCP эти проводящиеся в России в огромных количествах постмаркетинговые исследования не имеют. Но именно их результаты выдаются за научные доказательства эффективности ЛС.
Специальный раздел доклада посвящен лекарственному обеспечению кардиологических больных. Отмечено, что на российском рынке представлен полный ассортимент оригинальных кардиологических ЛС и большое количество их генериков. Однако реальная доступность ЛС и качество лечения оцениваются, тем не менее, как низкие.
В числе наиболее важных причин некачественного лечения называется, в частности, наличие большого количества генерических форм ЛС, в том числе низкого, по мнению врачей и пациентов, качества. В первую очередь это относится к отечественным и произведенным в Юго–восточной Азии препаратам. Именно их биоэквивалентность оригинальным ЛС вызывает особенно большие сомнения и нуждается в более тщательном контроле. Авторы указывают на то, что лекарственное обеспечение в рамках ДЛО является, скорее, социальной, нежели медицинской помощью, и помощь эта базируется на дешевых ЛС сомнительного качества.
Упомянуты в докладе и антиаритмические препараты. В частности, говорится об их ограниченном ассортименте и высокой стоимости, включая ЛС отечественного производства. Об антиаритмиках–генериках сказано, что они доступны и по цене, и по качеству. При этом очевидно, что имеются в виду ГП соталола и пропафенона, так как амиодарон в отчете, к сожалению, даже не упомянут.
Как практикующий кардиолог–аритмолог, готов подписаться едва ли не под каждым словом этого документа. Ко мне, как к руководителю клинического подразделения, представители фармацевтических компаний при ходят ежедневно. Если предметом обсуждения является появление на рынке нового ГП, то меня в первую очередь интересует наличие исследований на биоэквивалентность и терапевтическую эквивалентность с оригинальным ЛС. В качестве примера готов описать встречу, которая произошла сравнительно недавно. Представитель известной российской фармацевтической компании впервые появилась у меня с образцами нового ГП амиодарона. В ответ на просьбу представить результаты исследований на биоэквивалентность с оригинальным препаратом, меня заверили, что такие исследования абсолютно точно проводились, а с их результатами я буду ознакомлен при следующем визите. Документ действительно был представлен, но никакого отношения к сравнению на биоэквивалентность он не имел. Это было заключение о терапевтической эффективности ГП амиодарона при желудочковой экстрасистолии, представленное на бланке весьма уважаемого петербургского медицинского учреждения, снабженное круглой печатью и подписью известного профессора–кардиолога. В этом документе объемом в несколько строк было сказано о том, что эффективность ГП оценивалась при его назначении 20 больным с желудочковой экстрасистолией на фоне разных заболеваний сердечно–сосудистой системы, сроком на 3 месяца. Положительный эффект был достигнут у всех 20 больных, при этом ни в одном случае не было отмечено побочных действий и осложнений.
Думаю, трудно нанести больший ущерб фармацевтической компании, «продвигая» новый препарат таким образом. Даже если не ссылаться на требования GCP: в «документе» не сказано ни слова о причинах и характере экстрасистолии, использованных в лечении дозах ГП, способе оценки эффективности лечения…
Не говоря уже о том, что эффективность оригинального амиодарона в соответствии с публикациями последних без малого 50 лет все-таки много ниже. Хотелось бы на этом и закончить историю. Но, к сожалению, не получается! Спустя несколько месяцев я с удивлением обнаружил, что мое родное лечебное учреждение приобрело именно этот ГП амиодарона. Причиной тому, естественно, оказалась разница в стоимости оригинального ЛС и ГП. Не являясь специалистом в области фармакоэкономики, позволю себе небольшое исследование, которое можно провести за 10 минут, не отходя от компьютера.
Итак:
- Заходим на сайт с именем www.webapteka.ru (от 18 марта 2009 г.): здесь можно узнать о стоимости ЛС в разных (не всех, а только некоторых!) аптеках Москвы и Санкт-Петербурга.
- Выбираем оригинальный препарат амиодарона (Кордарон Sanofi Aventis) и 3 наиболее распространенных в России ГП амиодарона: амиокордин, амиодарон и кардиодарон.
- Определяем в разных аптеках минимальную и максимальную стоимость 30 таблеток (1 упаковка) каждого из препаратов, после чего вычисляем среднюю стоимость, как половину от суммы минимальной и максимальной цены.
Оказывается разница в стоимости оригинального амиодарона и самого дешевого ГП – пятикратная! При таких различиях «предпочтения» администрации любого лечебно–профилактического учреждения вполне объяснимы. Кроме того, финансовая ответственность руководителей здравоохранения столь же велика, сколь умозрительна ответственность за результаты лечения.
Но представителей практического здравоохранения должны интересовать в первую очередь именно результаты. И тут приходится учитывать абсолютно не «фармакоэкономическое» понятие, которое можно назвать «цена ошибки». Так вот, с точки зрения кардиолога–аритмолога ценой ошибки может оказаться смерть пациента. В большинстве случаев, назначая ГП вместо оригинального ЛС, мы рискуем качеством жизни больного. Но если лечим нарушения ритма сердца (особенно желудочковые аритмии) – рискуем жизнью пациента. В качестве иллюстрации хотелось бы привести сдедующее клиническое наблюдение.
Больной Г., 44 лет. Поступил в клинику Северо-Западного центра диагностики и лечения аритмий в связи с тем, что имплантированный ему 4 года назад кардиовертер–дефибриллятор за предшествующие госпитализации двое суток сработал 8 раз. Из анамнеза известно, что больной с метаболическим синдромом (артериальная гипертензия, ожирение, нарушение толерантности к глюкозе, гиперлипидемия, подагра), не получавший адекватного лечения, без предшествующей стенокардии, в возрасте 39 лет перенес распространенный передний трансмуральный инфаркт миокарда, осложненный острой левожелудочковой недостаточностью. В течение первых суток инфаркта миокарда, кроме того, дважды возникали пароксизмы веретенообразной желудочковой тахикардии с трансформацией в фибрилляцию желудочков. В последующем сформировалась аневризма передней стенки левого желудочка со снижением фракции выброса до 42%.
Спустя полгода больной был прооперирован в одной из клиник Германии: аорто–коронарное шунтирование с пластикой аневризмы левого желудочка. После операционный период осложнился полиморфной желудочковой тахикардией с трансформацией в фибрилляцию желудочков. В первые двое суток после операции тахикардия приобрела постоянно рецидивирующий характер (“storm”), в связи с чем электрическая кардиоверсия выполнялась более 80 (!) раз. Состояние пациента расценивалось как критическое, родственникам больного было сообщено о том, что шансы на благополучный исход минимальны. Тем не менее состояние удалось стабилизировать путем погружения пациента в наркотический сон на трое суток и парентерального введения ему больших (более 1000 мг в сутки) доз амиодарона. В последующие дни больному был имплантирован кардиовертер–дефибриллятор с назначением Кордарона (Sanofi Aventis) в нагрузочной дозе 800 мг в сутки с последующим переводом на поддерживающую дозу сначала 600, а затем 400 мг в сутки.
После выписки из стационара кардиовертер–дефибриллятор впервые сработал через 1,5 года три раза подряд (в течение одних суток). Больной связал ухудшение состояния с попыткой отмены Кордарона по рекомендации лечащего врача. Причиной кардиоверсий во всех трех случаях оказались пароксизмы полиморфной желудочковой тахикардии. Прием антиаритмика был возобновлен, и в последующие 2,5 года жизнеопасных нарушений ритма не было. При Холтеровском мониторировании выявлялась только одиночная полиморфная желудочковая экстрасистолия в сравнительно небольшом количестве. Помимо Кордарона, пациент получал систематически селективные липофильные β–блокаторы (бисопролол), статины (симвастатин), ингибиторы ангио тензинпревращающего фермента (периндоприл), антиагреганты (ацетилсалициловая кислота), противодиабетические препараты (метформин), периодически – аллопуринол. Амбулаторное наблюдение пациента с периодичностью 1 раз в 3–6 месяцев в соответствии с его желанием осуществлялось в той немецкой клинике, в которой выполнялось аорто–коронарное шунтирование. Там же, в Германии, им приобретались все лекарственные препараты.
Перед последней госпитализацией в течение примерно 5 дней больной обращал внимание на то, что у него появились перебои в работе сердца.
Холтеровское мониторирование, выполненное в первые сутки после поступления пациента в стационар, выявило пятикратное увеличение количества, а также появление парных и групповых полиморфных желудочковых экстрасистол. При программировании кардиовертера–дефибриллятора оказалось, что заряд батареи достаточен, а срабатывание устройства все 8 раз было связано с появлением пароксизмов полиморфной желудочковой тахикардии продолжительностью 30 секунд (в соответствии с запрограммированными параметрами дефибрилляции). Было высказано предположение о том, что амиодарон утратил свою эффективность, однако в качестве первого шага, чтобы окончательно в этом убедиться, было принято решение: пероральный прием препарата заменить парентеральным (внутривенным капельным) введением в дозе 7 мг на 1 кг массы тела. Уже следующие сутки Холтеровского мониторирования показали почти полное исчезновение парных и групповых желудочковых экстрасистол. Имен но после получения таких результатов лечения впервые было высказано предположение о неэффективности именно того амиодарона, который получал пациент.
Действительно, при повторном расспросе удалось выяснить, что во время последнего визита пациента в Германию он впервые ввиду отсутствия в аптеке оригинального ЛС приобрел по рекомендации провизора (!) ГП.
Поскольку узнать о состоятельности высказанного предположения можно было, только определив концентрацию амиодарона в плазме (в нашей клинике нет такой возможности), пациент по собственному желанию и вопреки нашим рекомендациям уже на следующий день улетел в ту клинику Германии, в которой наблюдался систематически. Через несколько дней он с благодарностью сообщил, что, несмотря на внутривенное капельное введение препарата в Петербурге, содержание амиодарона в плазме действительно оказалось очень низким.
Представляется, что приведенное клиническое наблюдение достаточно корректно в том смысле, что несостоятельным (по неизвестным причинам) оказался ГП нероссийского производства.
Еще один вопрос, который хотелось бы коротко осветить: а так ли дорого лечение оригинальным амиодароном в сравнении с другими антиаритмиками? Ответить на него несложно, обратившись вновь к сайту www.webapteka.ru и проведя еще одно простое 10–минутное исследование. Итак:
- Определим, какие антиаритмические препараты чаще всего используются в России. Надо полагать, помимо амиодарона, это (по алфавиту) аллапинин, пропафенон, соталол, этацизин. При этом аллапинин и этацизин – оригинальные ЛС. Пропафенон в России известен как ритмонорм и пропанорм, соталол – как соталекс (оригинальное ЛС) и сотагексал (ГП).
- Определим средние терапевтические дозы для каждого из антиаритмиков. Представляется, что для аллапинина это 75 мг в сутки, для амиодарона – 400 мг в сутки (с учетом того, что он назначается сначала в нагрузочной дозе), для пропафенона – 450 мг в сутки, для соталола – 240 мг в сутки, для этацизина – 150 мг в сутки.
- Определяем минимальную, максимальную и среднюю стоимость упаковки каждого препарата, рассчитываем стоимость одной таблетки и стоимость лечения в течение 30 дней.
Результаты представлены в таблице 1. Отметим, что мы включаем в исследование таблетки пропанорма по 150 (но не 300) мг, сотагексала – по 160 (но не 80) мг. Кроме того, учтено, что количество таблеток в упаковках разное: сотагексал – 20, аллапинин, Кордарон и соталекс – 30, пропанорм, ритмонорм и этацизин – 50.
Как видим, полученные результаты весьма интересны. Самым «дорогим» оказалось лечение оригинальными препаратами аллапинином и ритмонормом, один из которых – российского производства. Лечение ГП сотагексалом оказалось более «дорогим», чем оригинальным ЛС соталексом. Использование оригинального ЛС Кордарона, наряду с препаратами соталола, наименее затратно.
Таблица 1. Стоимость лечения разными антиаритмическими препаратами в течение 30 суток
| Название препарата | Ценовой диапазон в разных аптеках Санкт–Петербурга (руб.) |
Средняя цена упаковки (руб.) |
Стоимость 1 таблетки (руб.) |
Затраты на 30 суток лечения (руб.) |
| Аллапинин | 460,0–567,7 | 513,9 | 17,1 | 1539 |
| Кордарон | 215,2–299 | 257,1 | 8,6 | 516 |
| Пропанорм | 313,3–637,3 | 475,3 | 9,5 | 855 |
| Ритмонорм | 550–1174 | 862,0 | 17,2 | 1548 |
| Сотагексал | 154,6–356,4 | 255,5 | 12,8 | 576 |
| Соталекс | 185–440 | 312,5 | 10,4 | 468 |
| Этацизин | 423,3–861,5 | 642,4 | 12,8 | 1152 |
Написанное выше вовсе не означает того, что вместо аллапинина и пропафенона для лечения нарушений ритма сердца нужно использовать амиодарон. Совершенно очевидно, что выбор антиаритмического средства определяется прежде всего клинической целесообразностью его применения и лишь во вторую – стоимостью ЛС.
Однако назначая ЛС с целью, например, лечения жизнеопасных желудочковых аритмий и профилактики внезапной сердечной смерти, хотелось бы быть уверенным в том, что терапевтическая эффективность рекомендуемого препарата соответствует нашим о ней представлениям.
Поэтому, с одной стороны, мы должны добиваться ужесточения системы регистрации ЛС для того, чтобы генерическая замена в России не влекла за собой ухудшения качества лечения. С другой стороны, в тех случаях, когда ценой ошибки может оказаться жизнь пациента, мы должны назначать ЛС, эффективность которых сомнений не вызывает.
Литература
- Frank R. The ongoing regulation of generic drugs.//NEJM 2007; 357(20): 1993–1996.
- Federman A., Halm E., Siu A. Use of generic cardiovascular medications by elderly Medicare beneficiaries receiving generalist or cardiologist care.//Med. Care 2007; 45(2): 109–115.
- Тарловская Е.И. Генерики и оригинальные препараты: взгляд практического врача.//РМЖ 2008;16(5):333.
- Christian–Herman J., Emons M., George D. Effects of generic–only drug coverage in a Medicare HMO.//Health Affairs 2004; W4–45 5; DOI 10.1377/hlthaff.W4.455.
- Shimatani T., Inoue M., Kuroiwa T. et al. Acid–suppressive effects of generic omeprazole: comparison of three brands of generic omeprazole with original omeprazole.//Dig. Liver Dis. 2006; 38(8): 554–559.
- Reiffel J., Kowey P. Generic antiarrhythmics are not therapeutically equivalent for the treatment of tachyarrhythmias.//Am. J. Cardiol. 2000; 85(9): 1151–1153, A10.
- Pollak P. Altered metabolite concentrations with amiodarone generic substitution cannot be observed without monitoring.//Can. J. Cardiol. 2001; 17(11): 1159–1163.
- Sauro S., DeCarolis D., Pierpont G., Gornick C. Comparison of plasma concentrations for two amiodarone products.//The Annals of Pharmacotherapy 2002; 36 (11): 1682–1685.
- Kesselheim A., Misono A. Lee J. et al. Clinical equivalence of generic and brand–name drugs used in cardiovascular disease. A systematic review and meta–analysis.//JAMA. 2008; 300(21): 2514–2526.
- Формулярный комитет РАМН. Доклад о состоянии лекарственного обеспечения населения в Российской Федерации (2008 г.).//М.: НЬЮДИАМЕД, 2009. 80 с.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
При применении лекарственных средств для лечения пациента, мы периодически сталкиваемся с их побочными эффектами. Иногда они носят индивидуальный характер по типу аллергической реакции или имеют побочный эффект в виде поражения той же системы, которую мы лечим или другой системы организма.
Иногда имеет место специфическое поражение органа или системы, пресущее именно этому препарату.
В данном материале мы изучим антиаритмический препарат, известный как амиодарон (кордарон).
Амиодарон (кордарон) используется в клинической практике более 35 лет. Это препарат III-группы антиаритмиков, сочетает в себе свойства коронародилататора, антагониста альфа и бета-адренорецепторов и антиаритмического средства. Препа¬рат широко применяется для профилактики и лечения желудочковой и наджелудочковой аритмии. Удобство его приема (1 раз в сутки) обусловлено большим периодом полувыведения (24 дня). Так же часто применяется его внутривенная форма в кардиологических отделениях и отделениях интенсивной терапии для купирования аритмий, чаще всего фибрилляции предсердий и желудочковых аритмий с высоким фатальным риском – устойчивой и неустойчивой желудочковой тахикардии.
Препарат имеет ряд побочных эффектов, описано его проаритмогенное действие, связанное с удлинением интервала QT а также замедления AV проводимости.
Но в данном случае мы опишем другой его побочный эффект, а именно поражение легочной ткани.
Первое описание токсической пневмопатии, обусловленной приемом амиодарона, принадлежит H. Rotmensch и соавт. (1980). Они наблюдали 50-летнего пациента, у которого развился симптомокомплекс в виде прогрессирующей одышки, выраженной гипоксемии, рентгенологической картины много¬фокусной инфильтрации легочной ткани и рестриктивных венти¬ляционных нарушений.
Среди других лекарственных средств, вызывающих медленно прогрессирующие варианты пневмопатий, наиболее часто отмечаются ИАПФ, b-блокаторы, прокаинамид, симвастатин, сульфасалазин, метотрексат и др. Инфильтраты имеют диффузный или локализованный характер с преимущественным вовлечением средненижних отделов и крайне редко — апикальных зон легких. Компьютерные томограммы, как правило, характеризуются синдромом «матового стекла» или неоднородными участками плотной альвеолярной консолидации, утолщением внутридолькового интерстиция.
Дозировка амиодарона при плановом приеме обычно не превышает 200 мг в сутки. Многие пациенты с пароксизмальной формой фибрилляцией предсердий принимают данный препарат годами. Такая дозировка считается безопасной.
Поражение легких при использовании амиодарона имеет несколько названий: «амиодароновое» легкое, «кордароновая» пневмопатия, интерстициальное поражение легких на фоне приема кордарона, фосфолипидоз легких.
Последнее название патогенетически оправдано, поскольку механизм поражения легких обусловлен способностью метаболитов амиодарона связывать липиды лизосом альвеолярных макрофагов, вызы¬вать нарушение катаболизма фосфолипидов, которые откла-дываются в виде пластинчатых телец в альвеолах, приводя к замедлению диффузии газов через альвеолярную мембра¬ну. Исследования последних лет доказывают возможность развития фиброза при «амиодароновом» легком. При прове¬дении бронхоальвеолярного лаважа можно обнаружить ха¬рактерные «пенистые» макрофаги, появляющиеся в ответ на фосфолипидную активность кордарона. Имеются сообщения о том, что подобные изменения выявляются в лимфатических узлах, печени, селезенке, иногда в нейтрофилах перифериче-ской крови.
В настоящее время выделяют два ведущих варианта течения «амиодаронового» легкого. В 70% имеет место подострое или хроническое развитие симптомов с появлением непродуктивно¬го кашля, похудания, редко бывает лихорадка. При рентгенографии органов грудной клетки определяется двусторонняя мелкоочаговая диссеминация.
Второй вариант характеризуется более острым началом с лихорадкой и симптомами интоксикации. Рентгенологически определяются очагово-сливные затемнения легочной ткани, как правило, по периферии легких.
Морфологические изменения, обнаруживаемые при гистологическом изучении биоптатов легочной ткани в виде «неспецифического» альвеолита
Клинические симптомы обычно возникают через 1—2 мес. после начала терапии амиодароном.
Однако бываю случаи быстрого развития интерстициального поражения легких, на фоне дозировки препарата, превыщающую среднюю дозу.
В отделении ОРИТ мы наблюдали пациентку, у которой интерстициальное поражение легких на фоне внутривенного введения кордарона возникло после купирования пароксизма фибрилляции предсердий. Дозировка кордарона, на фоне которого возникло интерстициальное поражение легких, составила 1200 мг в сутки.
На КТ легких у больной через 24 часа после купирования пароксизма фибрилляции предсердий появилась картина интерстициального поражения легких, с характерными участками по типу «матового стекла».
Клинически это проявилось быстрым нарастанием одышки, непродуктивным кашлем, гипоксемией и лейкоцитозом.
По литературным данным, летальность при токсическом поражении легочной ткани у больных, получивших дозировку кордарона свыше 400 мг в сутки, составляет от 5 до 10%.
Обратное развитие клинико-рентгенологических проявлений поражения легких после отмены (уменьшения дозы или полной отмены препарата) амиодарона и назначения глюкокортикостероидов
В данном случае, у пациентки отмечался быстрый регресс заболевания, через 2-е суток у больной на фоне полной отмены препарата и терапии большими дозами глюкокортикоидов, через 2-е сутки быстро регрессировала одышка, а через 5 дней на контрольной КТ легких так же быстро регрессировало итнтерстициальное поражение легких.
По литературным данным, при длительном приеме таблетированной дозы кордарона поражение легких исчезает через 1-2 мес. Скорее всего это связано с длительным периодом полувыведения препарта, которое составляет 24 дня. При выраженном поражении легочной ткани назначают глюкокортикостероиды, Для профилактики побочных эффектов кордарона его сочетают с небольшими дозами глюкокортикостероидов.
Тяжелым вариантом лекарственного поражения малых дыхательных путей является развитие облитерирующего бронхиолита. Лекарственно-индуцированный облитерирующий бронхиолит описан в связи с приемом не только кордарона, но и нитрофуранов, сульфаниламидов, пенициллинов, наркотических препаратов, цитостатиков, солей золота, аспирации минеральных масел. Около 25% всех случаев лекарственного облитерирующего бронхиолита приходится на амиодарон. Для облитерирующего бронхиолита свойственна необратимая перестройка дыхательных путей с формированием тяжелой бронхиальной обструкции, эмфиземы и пневмосклероза. Необходимо отметить, что даже своевременная отмена причинно значимых ЛС при облитерирующем бронхиолите, как правило, не сопровождается восстановлением морфофункциональных нарушений органов дыхания. В большинстве случаев при лекарственном облитерирующем бронхиолите имеет место плохой ответ на терапию СКС, цитостатиками и, соответственно, неблагоприятный прогноз.
Таким образом, врачу нужно иметь ввиду, что при применении кордарона можно столкнуться нее только с его проаритмогенным эффектом или побочным действие на щитовидную железу, но и с поражением легких.
Практически во всех 3-х случаях требуется немедленная отмена препарата и начало соответствующего лечения. При поражении легких, чем более раннее выявленное интерстициальное поражение с быстрой отменой препарата и быстрым началом соответствующей терапии гарантирует более успешный выход из ситуации и купирование побочного эффекта.
5 марта 2019 г.
Кардиолог
Cтаж — 18 лет
Медицинский центр «Локомотив»
Дата публикации 28 декабря 2018 г.Обновлено 13 августа 2019
Вступление
Пациент 58 лет, страдающий ишемической болезнью сердца, обратился в кардиологический центр по поводу жалоб на перебои в работе сердца.
Жалобы
Перебои в работе сердца были частыми. Также пациента беспокоят боли давящего характера за грудиной, которые возникают при физической нагрузке и повышении артериального давления.
Периодически отмечает усиление перебоев в работе сердца после физической нагрузки.
Анамнез
В течение нескольких лет страдает ишемической болезнью сердца и гипертонической болезнью, наблюдается у врачей, получает терапию.
Условия жизни удовлетворительные.
Обследование
Состояние пациента удовлетворительное. Аускультативно в лёгких везикулярное дыхание. При аускультации сердца отмечается неправильный ритм.
Исходная ЭКГ: ритм синусовый с ЧСС 62 в минуту, ЭОС горизонтальная. Признаки гипертрофии левого желудочка. Одиночная желудочковая экстрасистолия.
Пациенту проведено суточное мониторирование ЭКГ, выявлена частая одиночная желудочковая экстрасистолия (см. изображение).
Диагноз
Основной диагноз: ИБС. Стабильная стенокардия напряжения ФК II. Гипертоническая болезнь III степени. Достигнута медикаментозная нормотония, риск сердечно-сосудистых осложнений 4.
Осложнения основного диагноза: частая одиночная желудочковая экстрасистолия.

Пациент Б., 58 лет, по результатам СКМ — желудочковая экстрасистоия

Прибор кардиоджет
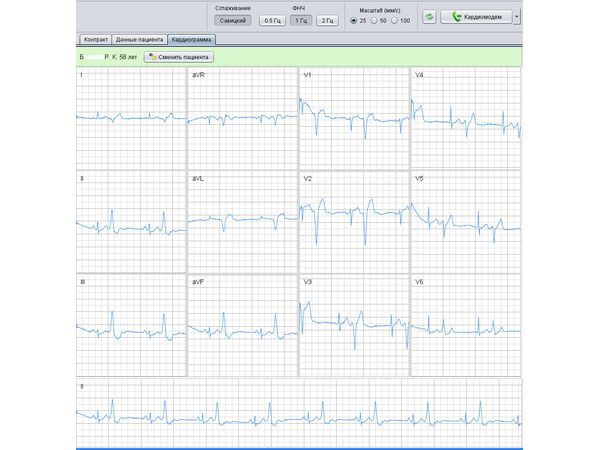
На фоне терапии «Аллапинином» экстрасистолия прогрессировала

Замена «Аллапинина» на «Беталок ЗОК»
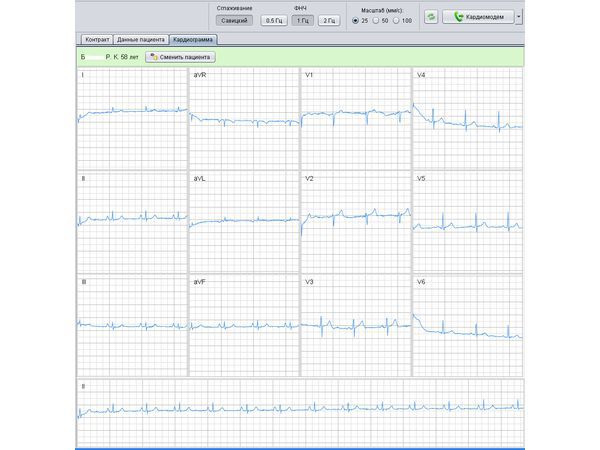
Назначен и принимается «Сотагексал»
Лечение
Пациенту в качестве стартового препарата (в виду тенденции к брадикардии) назначен «Аллапинин» в дозировке 25 мг 3 раза в день. Для контроля терапии принято решение воспользоваться телемедицинскими технологиями, а именно круглосуточным наблюдением с помощью системы кардиоджет — прибора для снятия и дистанционной передачи ЭКГ (см. изображение). В связи с этим пациенту выдали кардиоджет и обучили использованию прибора.
На фоне приёма «Аллапинина» отмечалось прогрессирование аритмии, пациент стал чаще отмечать перебои в работе сердца, на ЭКГ фиксировалась частая желудочковая экстрасистолия по типу бигеминии (см. изображение). После дистанционной консультации лечащего врача было принято решение о замене антиаритмического препарата в виду признаков его проаритмогенного влияния. «Аллапинин» был отменён, и назначен метопролола сукцинат («Беталок ЗОК») с титрованием дозы до 100 мг в сутки.
На фоне терапии препаратом «Беталок ЗОК» отмечалось некоторое улучшение в виде уменьшения жалоб на перебои в работе сердца. Но по ЭКГ выявлялась одиночная желудочковая экстрасистолия, хотя и меньше в количественном показателе (см. изображение).
Была проведена очередная консультация с лечащим врачом, по результатам которой принято решение о повторной замене антиаритмического препарата. Для лечения желудочковой экстрасистолии был выбран антиаритмик III класса — соталол («Сотагексал») в дозировке 40 мг 3 раза в сутки.
На фоне приёма «Сотагексала» пациент отмечает улучшение самочувствия, перебои в работе сердца не беспокоят. На ЭКГ отмечается устойчивое отсутствие желудочковой экстрасистолии (см. изображение).
Заключение
Данный случай интересен по нескольким причинам.
Во-первых, мы видим, что при лечении желудочковой экстрасистолии далеко не всегда удаётся сразу выбрать оптимальный антиаритмический препарат, и часто это выливается в кропотливый процесс подбора лекарства. У данного пациента этот процесс занял один месяц.
Во-вторых, данный случай является ярким примером использования современных технологий при взаимодействии пациента и врача. Именно телемедицинские технологии контроля ЭКГ (до нескольких раз в сутки) с использованием прибора кардиджет позволили следить за эффективностью работы антиаритмических препаратов и вовремя проводить коррекцию лечения. Учитывая не всегда высокую доступность снятия ЭКГ в амбулаторных условиях и невозможность проведения исследования именно в момент клинических проявлений заболевания, хотелось бы отметить преимущество телемедицинских технологий, и пожелать их более широкого распространения.
Термин «мерцательная аритмия» в клинику ввел Г.Ф. Ланг, подразумевая под ним мерцание предсердий и трепетание предсердий. Мерцательная аритмия – это полная дезорганизация ритмической деятельности предсердий, когда систола предсердий отсутствует. Подробно тему мерцательной аритмии мы рассматриваем также на наших курсах повышения квалификации по кардиологии.
Распространённость фибрилляции предсердий увеличивается с возрастом:
• В общей популяции: до 2%
• Старше 20 лет: 2%
• Старше 60 лет: 5%
• Старше 75 лет: 10%
• В кардиологических отделениях: 25%
• Среди больных с аритмиями: 35%
Но эти данные не являются достоверными, так как у 45% больных мерцание предсердий (МП) выявлено совершенно случайно!
Какие причины временной преходящей мерцательной аритмии? (может возникнуть только раз в жизни и как правило в острых ситуациях):
• Алкогольная интоксикация
• Электротравма
• Острый инфаркт миокарда
• Острый миокардит
• Острый перикардит
• Эмболия лёгочной артерии
• Острые бронхолёгочные заболевания
• Хирургическая травма сердца
Нас в данном случае интересует хроническая мерцательная аритмия и причины ее возникновения:
- Артериальная гипертензия (АГ)
- Хроническая сердечная недостаточность (ХСН), II-IV функциональный класс
- Пороки сердца
- Идиопатическая фибрилляция предсердий
- Дистрофия миокарда
- Ишемическая болезнь сердца (ИБС)
- Ожирение
- Сахарный диабет (СД)
- Хроническая обструктивная болезнь легких (ХОБЛ)
- Хроническая болезнь почек (ХБП)
- Спортивное сердце (у спортсменов значительно чаще возникает мерцательная аритмия, чем в общей популяции пациентов).
Очень важны периоды фибрилляции предсердий!
• 48 часов: при продолжении мерцательной аритмии (МА) в течение 48 часов резко увеличивается риск инсульта после восстановления синусового ритма: около 2% (1-5,3%); это связано с тем, что в процессе трепетания предсердий могут образовываться тромбы. В случае, если МА длится уже более 48 часов, нельзя начинать восстановление синусового ритма без антикоагулянтной подготовки (иначе на 3-4 день после восстановления синусового ритма могут возникнуть тромбоэмболические осложнения: ишемический инсульт, тромбоэмболия органов брюшной полости или конечностей).
• 7 дней: при сохранении МА в течение 7 дней заметно снижается вероятность спонтанного восстановления синусового ритма.
При возникновении пароксизма необходимо сразу же начинать восстановление синусового ритма (если для этого нет противопоказаний).
Классификация фибрилляции предсердий (ФП) и мерцательной аритмии:
— Впервые возникшая — пароксизмальная или персистирующая форма ФП: 24-48 часов (в данном случае в диагнозе лучше указывать не впервые возникшая, а впервые диагностируемая форма, т.к. нельзя с уверенностью сказать, появилась она в первый раз или пациент ранее просто не обращался за помощью врачей):
• впервые возникшая;
• пароксизмальная: период до 7 дней (включительно), до 60-70% случаев синусовый ритм восстанавливается спонтанно в течение первых 24-48 часов (но стоит отметить, что пароксизмальная форма часто является тахисистолической, при которой спонтанное восстановление синусового ритма бывает крайне редко, поэтому при таком течении МА обязательно необходимо урежение числа желудочковых сокращений);
• персистирующая (интермиттирующая): более 48 часов, но менее 7 суток (отличается от пароксизмальной формы МА тем, что урежение числа желудочковых сокращений не приводит к самостоятельному восстановлению синусового ритма, необходимы препараты, купирующие ФП);
• длительно существующая (longstanding) персистирующая ФП: более 1 года (восстановление синусового ритма возможно). Но существуют случаи, когда восстановление синусового ритма нецелесообразно: активная фаза ревматизма, порок сердца, требующий хирургического вмешательства, тромбоэмболические осложнения в анамнезе, большие размеры левого предсердия (более 5,5 см).
• постоянная (хроническая) форма: более 7 суток (синусовый ритм (СР) не восстанавливается): принимается решение не восстанавливать СР, так как он либо не восстановится совсем, либо восстановится на очень короткий срок; или в данный момент восстановление СР противопоказано (для этого необходимо применение антикоагулянтов, а у пациента с высокими цифрами артериальной гипертензии их применение опасно. В такой ситуации необходимо сначала компенсировать артериальную гипертензию, снизить цифры АД, сделать их более устойчивыми и только после этого приступать к восстановлению синусового ритма).
Существует также классификация тяжести ФП:
- Отсутствие симптомов;
- Лёгкие симптомы, обычная повседневная активность не нарушена;
- Выраженные симптомы, обычная повседневная активность нарушена;
- Инвалидизирующие симптомы, обычная повседневная активность невозможна.
Если к вам впервые обратился пациент с мерцательной аритмией, обязательно необходимо направить его в стационар для обследования и выявления причины МА и решения вопроса о необходимости восстановления синусового ритма)!
К показаниям к восстановлению синусового ритма на догоспитальном этапе относятся:
- Длительность ФП <48 часов
- Длительность ФП >48 часов в сочетании c:
• выраженной одышкой и влажными хрипами в легких;
• артериальной гипотензией <90/60 мм рт.ст., вызванной тахиаритмией;
• ангинозными болями, признаками ишемии миокарда на ЭКГ (депрессия ST, подъем ST, отрицательный зубец Т);
• ЧСС >150 в 1 мин
В данном случае на догоспитальном этапе необходимо не восстанавливать синусовый ритм, а урежать ЧСС!
- В острой ситуации (обязательно в отсутствие синдрома Вольфа-Паркинсона-Уайта (WPW-синдрома) для замедления желудочкового ритма необходимо внутривенное введение бета-адреноблокаторов (БАБ) или верапамила, но необходимо соблюдать осторожность у пациентов с гипотонией и сердечной недостаточностью (I, A);
- Для контроля ЧСС в острой ситуации у пациентов с ФП и СН или артериальной гипотонией — внутривенное введение сердечных гликозидов или амиодарона (I, B);
- У пациентов с синдромом WPW препаратами выбора являются пропафенон или амиодарон (I, C);
- При наличии синдрома WPW и ФП бета-блокаторы, верапамил, дигоксин и аденозин (АТФ) противопоказаны (III, C).
Какие лекарственные препараты можно использовать на догоспитальном этапе?
Класс I
I A – Хинидин, Новокаинамид, Дизопирамид
I B – Лидокаин, Мексилетин
I C – Этацизин, Пропафенон
Следует обратить внимание, что пропафенон особенно показан на фоне тахикардии, а этацизин и аллапинин – при нормосистолии или склонность к брадикардии.
Аллапинин, Этмозин и Гилуритмал трудно отнести к определённому подклассу класса I
Класс II – Бета-блокаторы
Класс III – Амиодарон, Соталол
Класс IV – Верапамил, Дилтиазем
При нарушениях ритма сердца антиаритмические препараты (ААП) 1с класса рекомендуются больным без выраженных органических изменений сердца.
Что такое выраженные органические изменения сердца?
• Хроническая сердечная недостаточность III ст., IV ФК, фракция выброса левого желудочка (ЛЖ) менее 40%;
• Острые формы ИБС, перенесенный инфаркт миокарда (особенно первые полгода);
• Гипертрофия левого желудочка (ГЛЖ) более 1,4 см.
Артериальная гипертония, хронические формы ИБС, пороки сердца и т.д. не являются противопоказанием к назначению ААП 1с класса (в частности пропафенона).
Пропафенон (препарат пропанорм) применяется при широком спектре аритмий:
• Антиаритмическая терапия до и после радиочастотной абляции (РЧА)
• Наджелудочковые и желудочковые экстрасистолии
• Фибрилляция предсердий
• Все варианты пароксизмальных наджелудочковых аритмий, в том числе WPW-синдром
• Аритмии у беременных
• Аритмии у спортсменов
Соотношение «эффективность – безопасность» у пропанорма лучшее среди антиаритмиков!
Что касается лекарственного препарата Соталол, антиаритмический эффект возникает только после приема ≥ 160 мг! Начинать лечение необходимо в стационаре с дозы 40 мг 2 раза в день. Самая большая доза – 160 мг; в крайних случаях – 320 мг).
К побочным действиям относятся:
— Неблагоприятное влияние на почки, риск развития кумуляции
— Удлинение интервала QT (что часто приводит к аритмии по типу пируэта; до 10% фибрилляция желудочков; почти 100% внезапная смерть)
Поэтому применять соталол необходимо крайне осторожно!
То же самое касается и аллапинина.
Эффективность препарата составляет 27%, в то время как вероятность развития желудочковой тахикардии к 3 году приема — 50%, а смертность – 27%!
Если пропанорм применяется впервые (под наблюдением врача), первый прием составляет 2 таблетки (300 мг). В течение первого часа препарат действует как бета-блокатор, урежая сердечный ритм; при пароксизмальной форме синусовый ритм в таком случае может восстановиться. Если это персистирующая форма, и через час восстановление синусового ритма не наблюдается, необходимо принять еще одну таблетку (150 мг; общая дозировка – 450 мг). Если в течение 4-6 часов ритм восстанавливается, то в следующий раз во время пароксизма пациент принимает сразу 3 таблетки (450 мг). Если через 6 часов ритм не восстановился, добавляют еще одну таблетку (суммарная дозировка составляет 600 мг); и при восстановлении ритма в этой дозировке в следующий раз пациент при пароксизме принимает сразу 4 таблетки (600 мг).
Указанная схема предназначена для пациентов с весом до 70 кг; если человек весит больше, дозировку препарата можно увеличить до 900 мг (максимальная – 1050 мг).
Для того, чтобы ускорить действие и увеличить эффективность данного лекарственного препарата, можно раздробить таблетку в порошок или добавить успокаивающие препараты (корвалол, валокордин).
Показания к госпитализации при ФП:
- Пароксизмальная ФП, при безуспешности медикаментозной кардиоверсии на дому;
- Пароксизмальная ФП, сопровождавшаяся расстройствами гемодинамики или ишемией миокарда, которую удалось купировать медикаментозно либо с помощью электрической КВ%;
- При развитии осложнений антиаритмической терапии;
- Часто рецидивирующие пароксизмы ФП (для подбора антиаритмической терапии);
- При постоянной форме фибрилляции предсердий госпитализация показана при высокой тахикардии, нарастании сердечной недостаточности (для коррекции медикаментозной терапии).
Перевод на другие ААП при ФП осуществляется:
- Если пациент принимал по поводу профилактики ФП только БАБ (и эффект недостаточен), то к таковым может быть добавлен ААП (Пропанорм® или амиодарон);
- Если пациент находился на амиодароне, и препарат оказался не эффективен в профилактике ФП или возникли нежелательные явления, то его следует отменить!
- После отмены амиодарона, назначение других ААП опасно, поэтому рекомендуется увеличить дозу БАБ и назначить другой антиаритмик только через 28-55 дней (в течение этого времени сохраняется эффект амиодарона);
- При невозможности соблюдения данного правила (часто рецидивирующие эпизоды ФП) назначение другого ААП возможно только в условиях стационара при тщательном наблюдении за больным (ЭКГ и т.д.);
- При замене одного ААП на другой (кроме амиодарона) необходимо соблюдение правила: 5 периодов полувыведения препарата, затем следующий препарат.
Основные ошибки при лечении ФП:
• Необоснованные, часто настойчивые попытки экстренного восстановления синусового ритма при отсутствии показаний к неотложному лечению аритмий;
• Экстренное восстановление синусового ритма при пароксизме ФП, развившемся более 48 часов назад (если не была сделана чрезпищеводная эхокардиограмма, чтобы убедиться в отсутствии тромбов в ушках предсердий) или пароксизме неизвестной давности без проведения полноценной профилактики тромбоэмболических осложнений;
• Применение нескольких антиаритмических средств, что увеличивает риск проаритмогенных эффектов;
• К тяжелым, часто непоправимым последствиям приводит назначение антиаритмических средств при аритмическом шоке или отеке легких, вызванном тахикардией (вместо проведения ЭИТ по абсолютным жизненным показаниям);
• Наконец, среди особо опасных ошибок следует обратить внимание на назначение сердечных гликозидов (реже — верапамила или бета-блокаторов) при ФП у пациентов с WPW-синдромом.
Следует обратить внимание на то, что при хронической форме ФП необходимо приучать пациентов контролировать ЧСС: 60-80 в 1 мин. в покое (у пожилых — до 90) и 90-120 в 1 мин. при физической нагрузке (у пожилых — до 110-115).
Каким образом контролировать ЧСС?
Если пациент ведет малоподвижный образ жизни, число желудочковых сокращений успешно урежается дигоксином (по 1 таблетке первые 2-е суток, далее по 0.5 таблетки в день), периодически делая небольшие перерывы (5 дней принимать, 2 дня – не принимать). Следует обратить внимание, что дигоксин помогает только в покое, и, если пациент начинает активно двигаться и дигоксин уже не помогает, можно добавлять бета-блокаторы).
Если пациент ведет активный образ жизни:
— при отсутствии заболеваний сердца и при артериальной гипертензии назначают бета-адреноблокаторы (соталол), дилтиазем, верапамил или дигоксин.
— при ИБС назначают бета-адреноблокаторы (соталол), пропанорм, дигоксин (последний при возникновении сердечной недостаточности).
— при ХОБЛ – дилтиазем, верапамил, b1-селективные БАБ, дигоксин (последний при возникновении сердечной недостаточности).
При хронической форме мерцательной аритмии пациент должен постоянно принимать антикоагулянты (например, варфарин; препараты асирина в данном случае не показаны).
