Мононуклеоз у ребенка: принципы лечения, запись к врачу
Мононуклеоз — тяжелое инфекционное заболевание, требующее особого внимания в процессе лечения детей. Как правильно диагностировать болезнь, когда и зачем нужна запись к врачу по телефону +7 (499) 519-32-56 или через интернет, в каких случаях требуется госпитализация ребёнка в стационар и как организовать профилактику заражения других членов семьи?
Когда нужна запись к врачу при подозрении на мононуклеоз у ребёнка?
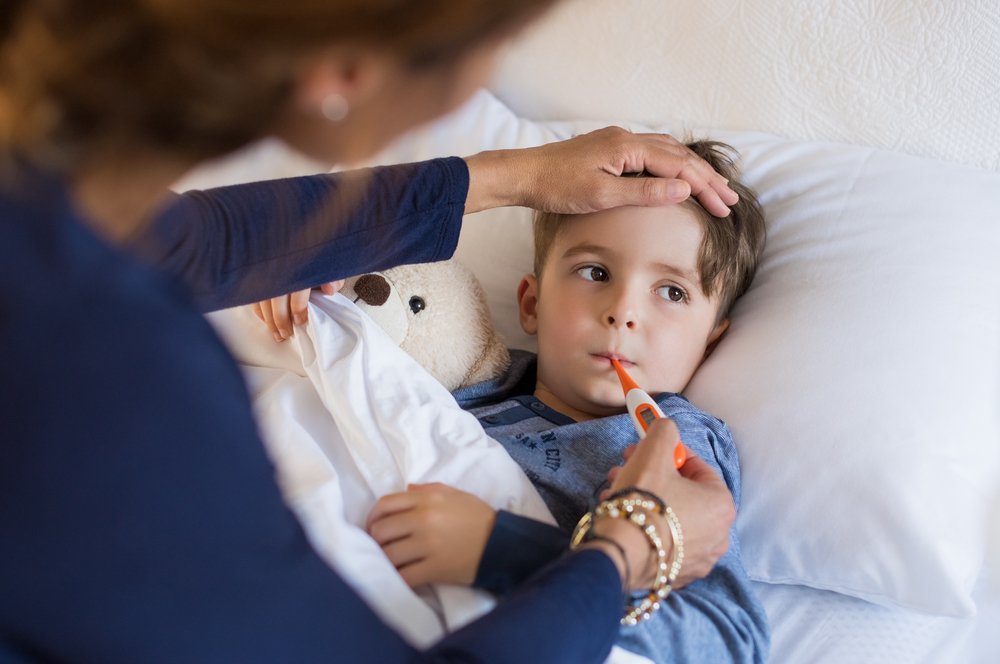
Мононуклеоз — заболевание инфекционного характера, вирус мононуклеоза обычно переносится контактным и контактно-бытовым способами, и чаще всего ребёнок заражается при посещении детских учреждений. Важно помнить, что при данной болезни инкубационный период составляет от 5 до 15 дней в среднем, однако длительность бессимптомного развития инфекции может колебаться от 2 суток до трех месяцев. Само заболевание чаще всего при своевременной записи к врачу и соответствующей терапии проходит за 21 день, однако при неблагоприятный факторах (тяжелой форме, сниженном иммунитете, осложнениях заболевания) ребёнок может болеть 2 месяца и даже дольше.
Самая первая неделя по окончании инкубационного периода — самая тяжелая стадия болезни. Симптомы обычно начинаются с головной боли, боли в горле, повышенной температуры и ощущения ломоты в теле, то есть схожи с первыми признаками ОРВИ и гриппа. Далее нарастает симптоматика, характерная для проявлений ангины или дифтерии, появление налета на миндалинах. Шейные лимфоузлы симметрично воспаляются. При подозрении на мононуклеоз обязательно необходима запись к врачу для диагностики, которую проводят на основании результатов анализа крови.
Лечение детей: особенности заболевания
Как и большинство вирусных инфекций, мононуклеоз не имеет специфической терапии, антивирусных препаратов, влияющих на возбудитель данной болезни, не существует. Лечение детей основано на облегчении проявлений заболевания, поддержке организма, улучшении самочувствия ребёнка. При легкой или среднетяжелой форме мононуклеоза лечение детей допустимо в домашних условиях, при развитии тяжелой или присоединении бактериальных осложнений требуется госпитализация в стационар. Важно: в острой стадии болезни крайне важно, чтобы ребёнок соблюдал постельный режим во избежание травмирования селезенки, которая увеличивается под вирусной нагрузкой.
- При гипертермии, высокой температуре лечение детей включает жаропонижающие препараты, соответствующие возрасту. Чаще всего такими лекарственными средствами считаются парацетамол, ибупрофен-содержащие медикаменты. Выбор препарата должен осуществляться врачом на основании анализа состояния ребёнка, так как некоторые лекарства при мононуклеозе обладают гепатотоксичностью и усиливают и так избыточную нагрузку на печень.
- Лечение детей с болью в горле при мононуклеозе не отличается от терапии вирусных инфекций слизистой носоглотки. Допустимы местные средства, полоскания раствором фурацилина, соды, отварами или настоями лекарственных трав (ромашка, календула), спреи и аэрозоли с анестетиком. При отечности и заложенности носовых пазух следует промывать ходы слабыми солевыми растворами, физраствором.
- При мононуклеозе не проводят антибиотикотерапии, данные препараты используют исключительно при выявлении бактериальных осложнений. Если антибиотики назначены, необходимо изучить инструкцию и помнить, что некоторые группы препаратов при лечении детей с мононуклеозом могут провоцировать высыпания на коже, что не является осложнением болезни и классифицируется как реакция на антибактериальное средство, не требующее дополнительной терапии.
- Если заболевание протекает тяжело, в стационаре прибегают к гормональным препаратам для снижения выраженности воспалительных процессов.
- Диета — часть лечения детей при мононуклеозе, так как внутренние органы страдают из-за влияния вирусов. Рацион питания не должен включать жирную, жареную пищу, копченые блюда, полуфабрикаты, специи. Оптимальный вариант — легкие овощные супы, некрепкие бульоны, молочные продукты, овощи, фрукты, тефтели и котлеты на пару, отварная нежирная рыба. Обязательно обильное питье, вода, некислые компоты из сухофруктов, морсы, некрепкий чай.
Опасность болезни и ее профилактика

Если ребёнок болен, он требует постоянного внимания и отслеживания новых симптомов, так как в некоторых случаях мононуклеоз может требовать немедленной госпитализации и срочного хирургического вмешательства.
- Один из опасных признаков — боль в области живота, которая может указывать на чрезмерное увеличение селезенки, ее травму, опасность разрыва органа. Как правило, при таком осложнении боль у ребёнка концентрируется в брюшной полости слева.
- При одышке, нарушениях дыхания, хрипах, ощущении в груди необходима госпитализация и изменение схемы лечения, так как в большинстве случаев такая симптоматика указывает на воспаление легких.
- Печень — орган, который неизбежно страдает в процессе болезни и также требует внимания, в особенности — со стороны ведущего врача. Печень увеличивается во время мононуклеоза, достигая максимальных размеров обычно на 7-10 сутки заболевания. Если все этапы лечения детей соблюдаются корректно, по выздоровлении печень восстанавливает функции без следа поражения.
Мононуклеозом могут болеть не только дети. При наличии больного в семье следует принять меры профилактики заражения, хотя это нелегко. Даже после окончания заболевания и выздоровления в организме пациента остается вирус, который может переходить в активную стадию и выделяться в окружающую среду. Исключение слишком тесных контактов, соблюдение основных правил гигиены (личный комплект полотенец, постельного белья, посуды) помогают снизить вероятность инфицирования окружающих.
При контакте с больным необходимо отслеживать состояние ребёнка в течение 2-3 месяцев и принимать меры по укреплению общего иммунитета — чаще гулять, вовремя ложиться спать, правильно питаться.
Читайте также
Инфекционный мононуклеоз у детей
Одним из серьезнейших заболеваний, протекающих совместно с лихорадкой, ангиной или полиаденитом, является инфекционный мононуклеоз.
Опубликовано 07.06.2019 18:16, обновлено 28.04.2021 12:21
Использованные источники
Использованы фотоматериалы Shutterstock
Читайте далее
Почему вам не хватает энергии? Витамины группы B — ключ к бодрости и ясному уму!
Хроническая усталость и постоянный туман в голове? Возможно, вашему организму не хватает витаминов группы B
Колики у малышей: полезные советы родителям
С коликами, так или иначе, сталкивается подавляющее большинство родителей совершенно здоровых малышей в раннем возрасте.
Малыш, родители и колики: как пережить 100 дней плача?
Часто первой проблемой, пугающей молодых родителей, становятся колики у малыша. Как помочь детям при боли в животике, читайте на MedAboutMe.
Что делать при порезах и ссадинах: советы
Незначительные порезы и царапины обычно не требуют поездки в отделение неотложной помощи. Тем не менее, надлежащий уход необходим, чтобы избежать инфекции или других осложнений.
20 продуктов для иммунитета: рекомендуют диетологи
Диетологи рекомендуют эти продукты для крепкого иммунитета и стройности
Статистика заболевания
Если ребенок часто переживает заболевания верхних дыхательных путей, это свидетельствует о сниженном иммунитете. Иммунная система препятствует проникновению вирусных и бактериальных инфекций, а ее ослабление – открытая дорога патогенам в организм. В статье мы расскажем про инфекционный мононуклеоз у детей, что это такое за болезнь, какие симптомы проявляются, как назначают лечение, а также покажем фото горла на начальной стадии.

Второе название, распространившееся среди врачей, – «болезнь молодых». Ее так называют, потому что основной процент заразившихся – это люди в возрасте до 35 лет. Соответственно, большая доля среди них – это юные пациенты с неокрепшим организмом и повышенной любознательностью к окружающему миру. Из-за отсутствия у ребенка границы личного пространства малыши часто пользуются индивидуальными средствами гигиены других людей, могут не вымыть руки после посещения туалета или прогулки на улице. Патогены проникают воздушно-капельным путем.
Для взрослых вирус не так опасен, так как, согласно статистическим данным Минздрава, около 90% населения имеют устойчивость к возбудителю, потому что они переболели в детстве.
Эпидемии начинаются в осенне-зимний период. Хотя заразиться пациент мог и летом, например, при купании в водоеме. Но иммунная система увеличивает инкубационный период заразы, а с наступлением холодов слабеет, давая проявиться первым симптомам. Именно по этой причине осенью обязательно нужно давать детям иммуномодулятор «Цитовир-3» в форме сиропа или суспензии для малышей от года или в капсулах для ребят от 6 лет.
Инфекционный мононуклеоз у ребенка – что это
Воспалительный процесс также называют:
- доброкачественный лимфобластоз;
- болезнь Филатова;
- «поцелуйное заболевание».
В медицинской литературе недугу присвоен код по МКБ 10: B27.

Это острое инфекционное воспаление, вызванное вирусом Эпштейна-Барра. Патоген проникает в организм через дыхательные пути или слизистые оболочки. Может непродолжительное время дремать в латентной стадии, а затем проявиться, затрагивая глотку, гортань, носовые полости, нарушая работу селезенки и почек, меняя состав крови. Появление в кровоснабжении атипичных мононуклеаров приводит к повсеместному распространению в организме и возможных проявлениях на коже в виде гнойничков или нарывов.
Признаки могут проявляться как сильная простуда или ангина, а если очень хороший уровень иммунного ответа, то и вовсе проходит практически незамеченным. Но в возрасте от 13 до 16 лет, когда происходит гормональный скачок и все соответствующие изменения в организме, обычно ослабляются защитные функции, тогда пациент будет чувствовать сильную симптоматику.
Вирус Эпштейн-Барр считается одним из подтипов герпетической инфекции, поэтому инф. мононуклеоз у детей может, как и герпес, передаться в организм через мать, а также любые другие близкие контакты. Основное влияние, которое оказывает патоген, сосредоточено на:
- лимфоидную ткань – поэтому значительно воспаляются лимфоузлы, сначала шейные, а затем все остальные;
- кровоток – кроме появления атипичных мононуклеаров, выражается изменение лейкоцитов и лимфаденопатия.
Пути передачи инфекции
Способ проникновения возбудителя в организм – воздушно-капельный. Патоген попадает на слизистую (носа, если произошло заражение через вдох, или ротовой полости, если был контакт через слюну), создает воспалительный процесс в носоглотке, а затем всасывается в кровь. Вместе с кровеносными элементами он попадает сначала к местным лимфоузлам, а затем спускается к жизненно важным органам. При атаке Эпштейн-Барра на печень и селезенку те, в свою очередь, увеличиваются в размере, что опытный врач легко заметит на УЗИ или даже при пальпации в процессе диагностики.

Заболевание вирусный мононуклеоз у детей можно получить, если ребенок будет:
- не соблюдать правила личной гигиены;
- находиться в одном помещении с зараженным человеком;
- иметь близкий контакт с переносчиком инфекции;
- выходить в общественные места в период эпидемий;
- пользоваться личными вещами больного – посудой, столовыми приборами, полотенцем.
Можно ли второй раз заболеть
Формально пациент остается болен всегда после первого контакта, потому что вирус не уходит, а лишь купируется с помощью выработки собственного специфического иммунитета к возбудителю. Можно почувствовать схожую симптоматику, только если патоген мутирует.
Зафиксированы случаи рецидива у взрослых людей с диагнозом ВИЧ-инфекция. Их защитные функции организма в целом очень ослаблены, поэтому для них перенесенная в юношестве болезнь при повторном появлении может стать значительной.
Причины появления инфекции мононуклеоз у детей
Мы уже сказали о внешнем воздействии. Эпштейн-Барр передается по воздуху. Но в открытых условиях, особенно зимой при минусовых температурах, он долго не живет. Для него приемлема теплая среда и недолгое нахождение в атмосфере. Таким образом, заразиться можно только в помещении при довольно тесном контакте – тактильном или при общении.

Самой большой рассадник инфекции – это детский сад. Именно здесь малыши постоянно подхватывают недуг, что вполне объяснимо. Если малыш не переболел в детсадовском возрасте, то его поджидает угроза в школе. Сильно этого опасаться не стоит, но нужно дать одноразовую медицинскую маску, если разыгралась эпидемия, а то и вовсе дать пару дней отдыха.
Способ передачи – различные контакты:
- чихание и кашель;
- поцелуи;
- еда одной ложкой или питье из одного стакана.
Для девочек меньше характерно проявление симптомов, по статистике мальчики болеют в 2 раза чаще, но представительницы слабого пола могут являться переносчиками.
При заражении первые признаки мононуклеоза у детей появляются через 7-10 дней. За этот срок в кровоток просачивается инфекция, возбуждая воспалительный процесс и увеличение внутренних органов.
Длительность заболевания в некоторых случаях может достигать одного или полутора месяцев. Это связано с несвоевременным обращением к врачу и с низким уровнем иммунной защиты.

Различают следующие формы:
- атипичная – она же яркая, острая – может проявиться быстро, но и проходит обычно за непродолжительный промежуток времени;
- хроническая – клиническая картина смазана, болезнь течет вяло, как и симптоматика, но плохое самочувствие может быть у малыша долго.
Симптомы инфекционного мононуклеоза у ребенка
Если контакт с зараженным произошел, то первые признаки могут появиться уже через 5 дней. Если этого не случилось и в последующие две недели, то можно говорить о хорошей иммунной системе и бессимптомной болезни. Так как нет вакцины или особенных профилактических мер, то есть только один совет родителям – на протяжении всего года нужно укреплять иммунитет малыша. Уже с первого года жизни, когда мать прекращает грудное вскармливание, нужно давать «Цитовир-3» в сиропе или суспензии. Это средство продается без рецепта, оно абсолютно безопасно и рекомендуется к употреблению с 12 месяцев. Курс состоит всего из 4 дней, но такая профилактика поможет не заразиться мононуклеозом.
Но если инфекция уже поселилась в организме, то будут следующие симптомы атипичного мононуклеоза у детей:
- повышение температуры тела – жар при острой форме или при осложнениях может достигать 39,5 градусов;
- лихорадка и озноб;
- активное потоотделение, пот холодный и липкий;
- сыпь, покраснение кожи, появление небольших очагов на руках, спине, животе;
- общая слабость, сонливость;
- увеличение и болезненность шейных лимфоузлов;
- першение в горле, красная слизистая гортани, ее отек;
- заложенность носа из-за расширения сосудов и отечности носовых протоков;
- воспаление и увеличение в размере гланд;
- головная боль и головокружения;
- потеря аппетита.
Глотка выглядит так же как и при катаральной ангине, появляется гиперемия слизистых оболочек, то есть скопление в сосудах крови с последующим зернистым покраснением.
При лечении мононуклеоза у ребенка не стоит уделять повышенного внимания высыпаниям на кожном покрове – они не чешутся, и с выздоровлением пройду сами. Но если появился зуд, то это может стать симптомом развития аллергической реакции, тогда понадобятся антигистаминные.

Основной симптом – это воспаление лимфатических узлов, которое называется полиаденит. Сначала воспаление касается только шейных лимфоузлов, это можно прощупать и выявить самостоятельно, так как при повороте головы появится ощущение дискомфорта. Затем начнется воспалительный процесс в брюшных лимфатических узлах, они, в свою, очередь надавливают на брюшину могу вызывать острые боли в животе.
На миндалинах может образоваться небольшой желтоватый налет. Он также не требует особенного ухода и пройдет вместе с основными проявлениями.
Диагностика заболевания
Для врача важны не только внешние симптомы, но и состояние внутренних органов – печени и селезенки, которые увеличиваются в размере, что видно при УЗИ. После планового осмотра ротовой полости, пальпации живота и лимфоузлов, специалист назначает следующие процедуры:
- Анализ крови – в составе могут быть антитела, которые свидетельствуют о наличии вируса Эпштейн-Барр.
- Биохимия.
- Ультразвук внутренних органов.
Затем врач назначит медикаментозное лечение.
Как и чем лечить инфекционный мононуклеоз у детей
Терапия в основном проходит в домашних условиях, стационар назначают редко, только при тяжелых случаях, например, если малыш очень маленький. Госпитализируют в следующих случаях:
- когда появились осложнения;
- жар более 39,5 градусов;
- затрудненное дыхание;
- серьезное обезвоживание или другие проявления повышенной интоксикации.
Лечение в целом назначается симптоматическое, так как нет противовирусного препарата, который бы убил возбудитель – вирус Эпштейна-Барра. В комплексе с лекарствами также применяют домашние средства, но только после назначения специалиста.

Как лечить мононуклеоз у ребенка медикаментами
- Жаропонижающие на основе парацетамола – они мягче аналогов, принимаются только после превышения отметки на градуснике в 38 градусов. До этого периода организм должен бороться самостоятельно.
- Антиперспиранты с антисептическим средством, спреи нужно распылять на миндалины, чтобы там не развился очаг инфекции.
- Поднятие иммунитета с помощью «Цитовира-3» – четырехдневный курс поможет справиться с вирусом в короткие сроки и без обострений и осложнений.
- Желчегонные лекарства. Их вводят в терапию, когда есть значительное увеличение печени.
- Антибиотики помогут в том случае, когда активно проявляется воспалительный бактериальный процесс в носоглотке с появлением слизи на гландах, неприятным запахом изо рта, насморком.
- Пробиотики – идут в комплекте с антибактериальными препаратами. Остальные средства могут понадобиться в зависимости от симптоматики, например, если покраснения на коже начали зудеть, то, возможно, это повод начать антигистаминные.
Профилактика мононуклеоза у детей
Чтобы не заразиться, нужно следовать простым правилам:
- Употреблять большое количество витаминизированных продуктов – овощей, фруктов, рыбы и мяса, богатых белком.
- Не выходить из дома в период эпидемий без индивидуальной защитной медицинской маски.
- Мыть руки перед едой, а также после посещения общественных мест.
- Не вступать в близкий контакт с зараженными людьми.
- Поддерживать иммунную систему на высоком уровне: закаляться, заниматься спортом, принимать иммуномодулятор «Цитовир-3».

Также стоит чаще гулять на свежем воздухе с ребенком, отправить его заниматься в спортивную секцию, следить за экологической обстановкой в месте жительства, а также за порядком дома. Стоит часто делать влажную уборку и проветривать помещение, особенно спальную комнату малыша.
Диета №5
Юным пациентам следует придерживаться определенного меню. Оно разработано специально для тех, кому нужно восстановить функции печени и селезенки, а также укрепить свои силы после заболевания.
Основные табу:
- меньше жирной пищи;
- жареное, соленое, копченое;
- охлажденная еда;
- продукты, в состав которых входит грубая клетчатка – она провоцирует вздутие живота.
Назначается:
- малое употребление соли;
- чистая вода натощак;
- 4-5 разовое питание.
В статье мы рассказали, чем опасен мононуклеоз у детей и как его лечить. Укрепляйте иммунитет ребенка вместе с «Цитовир-3».
Над описанием клинического случая, представленного доктором
работал
литературный редактор
Юлия Липовская
Инфекционист
Cтаж — 12 лет
Дата публикации 24 марта 2020 г.Обновлено 24 марта 2020
Вступление
В поликлинику на приём к инфекционисту обратилась девушка 19 лет.
Жалобы
Пациентка жаловалась на боль в горле, заложенность носа, сильную потливость, слабость, тяжесть в правом подреберье, высокую температуру, сыпь на груди, увеличенные лимфоузлы на шее.
Приём ибупрофена ненадолго улучшал состояние, так как снижал температуру тела.
Анамнез
Пациентка заболела 4 дня назад, когда отметила днём резкий подъём температуры до 39 °C, затем присоединилась слабость, головная боль, небольшое першение в горле. Девушка расценила состояние как начало обычного ОРВИ. Стала принимать ибупрофен, температура снижалась на пару часов и повышалась снова.
На следующий день боль в горле усилилась появились налёты, температура была 38,5 °C. Пациентка вызвала врача на дом. После осмотра поставлен диагноз «лакунарная ангина», взят мазок на BL (возбудителя дифтерии). Назначено лечение:
- полоскание зева раствором фурацилина;
- «Флемоксин солютаб»;
- «Стрепсилс»;
- ибупрофен.
Открыта справка и назначена явка через 2 дня.
На фоне данного лечения состояние не улучшалось, нарастали симптомы интоксикации, на приёме терапевт направил пациентку на общий анализ крови с пометкой «cito» (т. е. срочно) и на приём к инфекционисту.
Девушка учится на 3 курсе Рязанского государственного радиотехнического университета, вредные привычки отрицает, живёт в нормальных условиях с родителями и младшей сестрой.
Обследование
При физикальном осмотре: кожные покровы влажные, с мелкоточечной сыпью на груди. По ходу грудино-ключично-сосцевидной мышцы пальпируются два увеличенных лимфоузла диаметром 4 х 4 см, лимфоузлы мягкие, неспаянные с кожей, болезненные. При осмотре зева: миндалины отёчные, гиперемированные, рыхлые, увеличены, виден белый налёт в лакунах.
Дыхание в лёгких везикулярное (хрипов нет), частота дыхательных движений 22 в минуту. Тоны сердца ясные, ритм правильный, частота сердечных сокращений 96 ударов в минуту, артериальное давление 110/70 мм рт. ст. Живот мягкий, безболезненный. Печень + 2 см из под края рёберной дуги, край мягкий эластичный. Стул и диурез (объём мочи) в норме.
В анализе крови моноцитоз (увеличение числа моноцитов в крови) и лимфоцитоз (увеличение числа лимфоцитов в крови):
- лейкоциты — 18,9 x 10^9/л;
- СОЭ — 30 мм/ч;
- эритроциты — 3,9 х 10^12/л;
- гемоглобин — 128 г/л.
Инфекционистом пациентка была направлена на анализы: биохимический анализ крови (АЛТ, АСТ, билирубин общий, прямой, непрямой, глюкоза, холестерин, щелочная фосфатаза), ВИЧ, RW (сифилис), гепатиты В и С, антитела к вирусу Эпштейна — Барр (ВЭБ).
По их результатам:
- гепатиты В и С, ВИЧ, RW — отрицательно;
- обнаружены антитела IgM (иммуноглобулин М) к вирусу Эпштейна — Барр.
В биохимическом анализе крови:
- АЛТ — 425 ЕД/л;
- АСТ — 308 ЕД/л;
- билирубин общий — 26 мкмоль/л;
- непрямой — 6 мкмоль/л;
- прямой — 20 мкмоль/л;
- щелочная фосфатаза — 280 Ед/л;
- глюкоза — 5,4 ммоль/л;
- холестерин 4,2 — ммоль/л.
По УЗИ органов брюшной полости: увеличение печени, остальное без патологии.
Диагноз
Лечение
Было назначено лечение:
- Полупостельный режим.
- Обильное питьё.
- Диета № 5 (рекомендована для людей с заболеваниями печени и желчного пузыря).
- «Изопринозин» — по 2 таблетке 3 раза в день в течение 10 дней.
- «Вильпрафен» 500 мг — по 1 таблетке 2 раза в день в течение 10 дней
- «Гептрал» 400 мг — по 1 таблетке 2 раза в день в течение 10 дней.
- «Лизобакт» — по 1 таблетке 4 раза в день рассасывать.
- Ибупрофен 400 мг — при температуре выше 38,5 °C.
- Полоскание зева раствором фурацилина.
На фоне лечения улучшилось общее самочувствие, нормализовалась температура тела, исчезли воспалительные изменения в горле, уменьшились лимфоузлы. Общий анализ крови практически нормализовался, оставались повышены моноциты, биохимический анализ крови нормализовался в течение двух месяцев.
Лечение длилось 21 день, закончилось выздоровлением. Далее пациентка в течение года находилась на диспансерном наблюдении.
Заключение
Данный клинический случай показывает типичное течение инфекционного мононуклеоза, вызванного ВЭБ. Этим заболеванием часто болеют молодые люди — студенты, которые постоянно контактируют с большим количеством людей, часто испытывают стресс и не имеют строгого режима дня и питания.
Одним из острых вирусных заболеваний является инфекционный мононуклеоз. Это заболевание характеризуется высокой температурой тела, увеличением лимфатических узлов в области шеи и сопровождается болью в горле. Мононуклеоз вызывается вирусом герпеса, и передается через слюну. Дети раннего возраста, как правило, переносят болезнь легко. Больше подвержены заражению подростки и взрослые люди. Мононуклеоз может проявляться вне зависимости от времени года.
Классификация инфекционного мононуклеоза:
- по форме: атипичный (бессимптомный), типичный;
- по течению: хронический, затяжной, острый;
- по тяжести: тяжелый, среднетяжелый, легкий;
- по фазе: неактивный, активный;
- возможные осложнения: панкреатит, гемолитическая анемия, синусит, разрыв селезенки, миокардит, гепатит.
В 90-92% клинических случаях заболевание переносится легко, не вызывая серьезных осложнений. Крайне редко фиксируется разрыв селезенки — грозный симптом, угрожающий жизни. Больной начинает предъявлять жалобы на сильную режущую боль в зоне живота, отдающую в левое плечо, и тахикардию. При разрыве селезенки необходимо срочное хирургическое вмешательство, иначе последствия могут быть самыми печальными. В тяжелой форме инфекционный мононуклеоз обычно проходит у людей с ослабленным иммунитетом.
Симптоматика инфекционного мононуклеоза
Инкубационный период болезни составляет в среднем от 5 дней до месяца. Бывают случаи, при которых симптоматика инфекции не выражена, и выявляется постепенно. В течении нескольких дней отмечается повышение температуры, которая достигает высоких показателей, общая слабость, закладывается нос, увеличиваются миндалины, наблюдается гиперемия слизистой оболочки глотки. К концу первой недели у больного проявляются все симптомы, которым характерно лимфаденопатия (увеличение лимфатических узлов). На фоне инфекционного мононуклеоза может развиться ангина. У детей легко определить первые признаки инфекции: темнеет моча, начинают кровоточить десны, затрудняется глотание, склеры приобретают желтоватый цвет, а также наблюдается желтушность кожи. Анализ крови покажет высокий уровень билирубина. Из-за сильной усталости и головных болях, детям требуется длительный сон. Диагностировать инфекционный мононуклеоз иногда бывает затруднительно, в связи с схожестью с другими инфекционными заболеваниями. Определить инфекцию можно путем комплексного анализа крови и мочи на уровень лимфоцитов и гетерофильных агглютининов.
Лечение инфекционного мононуклеоза у детей, как правило проводится дома, при этом нужно соблюдать постельный режим и диету.
Если у ребенка не наблюдается инфекция бактериального характера, тогда при лечении, антибиотики не назначаются. Для снижения температуры используется парацетамол или ибупрофен. Не рекомендуется давать детям аспирин, так как это может привести к развитию синдрома Рея. Переболев однажды инфекционным мононуклеозом, дети приобретают к нему стойкий иммунитет.
При подозрении на это заболевание обязательно следует обратиться к специалисту, который назначит соответствующую терапию. Наша клиника предоставляет услуги квалифицированных врачей, которые специализируются на инфекциях. Для детальной информации и записи на прием посетите наш сайт. Лечение инфекционного мононуклеоза у детей наш конек.
Современные люди уделяют своему здоровью недостаточно внимания, что приводит к развитию очень серьёзных осложнений.
Зачастую встречается такая болезнь, как мононуклеоз инфекционной природы. Оно имеет вирусное происхождение и поражает гланды, лимфатическую систему, печень, селезёнку. Во многих случаях заболевание не удаётся вовремя распознать, так как симптоматика напоминает обычное ОРВИ или проявляется в виде ангины.
Обуславливается эта болезнь вирусом Эпштейна-Барра, проникающим в ротовую и глоточную полость путём воздушно-капельного взаимодействия. Вирус встраивается в клетки лимфоидной системы, что впоследствии ведёт к его размножению в лимфоцитах и распространению через ток крови по всему организму. Этот процесс приводит к дальнейшему развитию симптоматики, которая не всегда оказывается безобидной, как кажется.
Заразиться мононуклеозом можно несколькими путями:
- Через половой контакт;
- С помощью поцелуя;
- При чихании;
- Через немытые руки;
- Игрушки;
- Переливанием донорской крови;
- Во время родов;
- Нарушением гигиенических правил;
- Использованием общего белья, посуды.
Люди после того как подхватили данную разновидность мононуклеоза, могут являться сами источниками инфекции в течение полутора лет.
Болезнь может проходить в лёгком или стёртом проявлении. Симптомы у детей определённого возраста могут протекать не замечено или не опознано, и их обычно лечат как при ОРЗ или ангине.
Инфекция развивается медленно с постепенным проявлением симптомов, которое затем начинает нарастать. Наблюдается слабость общего состояния, недомогания, повышенная температура тела в пределах 37,5 градусов, высокая утомляемость. На следующем этапе развивается симптоматика респираторного поражения: закладывает нос, краснеет горло, увеличиваются гланды, опухают лимфатические узлы.
В более редких случаях заболевание может протекать в острой форме. Появляются головные боли, повышается температура тела, наблюдается озноб, лихорадка и ломота в мышцах. Такое состояние может сохраняться в течение нескольких недель.
Спустя некоторое время болезнь набирает обороты, и симптоматика начинает ухудшаться: у больного наблюдается потеря аппетита, тошнота, развитие ангины, в размерах увеличивается селезёнка и печень.
Примерно спустя 3 недели проявление симптомов стихает: общее состояние начинает улучшаться, аппетит возвращается, происходит изменение температуры тела на нормальный уровень, также в норму приходят лимфоузлы, печень и селезёнка. Мононуклеоз может приобрести хроническую форму проявления. В этом случае наблюдаются временами обострения и ремиссии. Латентный период длится до 45 дней.
Мононуклеоз инфекционного типа у малышей, как правило, проходит как ОРВИ, и во многих случаях врачи диагностируют по ошибке ангину. Дети, не достигшие 3 лет от роду, страдают от этой болезни, протекающей подобно респираторному поражению, и чаще всего она не выявляется. Инфекция у детишек подросткового возраста могут не возникать симптомы и вовсе.
Инфекционное поражение в малом возрасте протекает в более острой и стремительной форме, чем у взрослых. При этом поражение гланд и лимфатических узлов выражено сильнее.
Атипичная форма инфекционного мононуклеоза
Характеризуется поражением органов, нетипичных для этой болезни, или неполным комплексом симптомов. Атипичный мононуклеоз чаще всего развивается у мальчиков до 7 лет. Проявляет себя невысокой температурой, тонзиллитом, воспалением аденоидов, лимфоцитозом.
Хроническая форма инфекционного мононуклеоза
Выявляется, если у больного на протяжении 6-ти и более месяцев наблюдаются инфекционные (синуситы, тонзиллиты, пневмонии, бронхиты), интоксикационные (боли в суставах, повышенная утомляемость, слабость) синдромы и патологические изменения сердечной мышцы, почек, печени, а также регулярные повышения температуры. Диагноз «хронический мононуклеоз» ставится после комплексного обследования, включающего клинический осмотр, изучение анамнеза и лабораторные тестирования.
Варианты клинических проявлений хронического мононуклеоза:
- периодическая лихорадка (один раз в 1,5-2 месяца), которая сопровождается увеличением шейных лимфоузлов, фарингитом, стоматитом;
- поражение ЖКТ (хронический гастрит, гепатит);
- длительная субфебральная температура (37-37,3 градуса) на фоне сильной усталости и упадка сил; постоянные рецидивы респираторного заболевания.
Хронический мононуклеоз в подавляющем большинстве случаев обнаруживается у детей младшего школьного и дошкольного возраста. Вследствие незрелой иммунной системы и физиологических особенностей органов дыхания они чаще взрослых болеют пневмониями, бронхитами, ангинами и отитами.
Для постановления правильного диагноза проводятся различные серологические тесты. Более достоверным методом является выявление антител к возбудителю.
Лечение основывается на избавлении от симптомов. Лечащий врач назначает жаропонижающие препараты, и средства, устраняющие головную боль, недомогание и многое другое. Антибактериальные препараты в борьбе с этим заболеванием бесполезны, так как оно имеет вирусное природное происхождение.
На фоне мононуклеоза могут развиться серьёзные осложнения. В этом случае назначается большой спектр различных препаратов: гепатопротекторные средства, кортикостероидные препараты, в некоторых случаях применяются и антибактериальная терапия, если наблюдается развитие дополнительной бактериальной инфекции.
Эта болезнь не всегда может проходить бесследно для организма человека. В более тяжёлых случаях развивается менингоэнцефалит. А увеличение гланд приводит к затруднённости дыхания. У детей инфекция может стать причиной гепатита. В запущенных ситуациях заболевание провоцирует разрыв селезёнки.
Возбудитель этой болезни — вирус Эпштейна-Барра иногда провоцирует онкологические образования. Из-за этого заболевания увеличиваются риски формирования лимфомы.
Диета при мононуклеозе
Правильный рацион питания при инфекционном мононуклеозе играет важную роль. Главная цель лечебной диеты — снизить избыточную нагрузку на клетки печени и укрепить иммунитет.
- Отдавать предпочтение продуктам, обладающим высокой пищевой ценностью — сокам с мякотью, свежим фруктам и овощам.
- Много пить. Идеальный выбор — минеральная вода без газа, настой шиповника, соки, кисели, компоты.
- Исключить или ограничить углеводы, нагружающие пищеварительный тракт.
- Минимизировать потребление продуктов, богатых на насыщенные жиры — тортов, пирожных с кремом, полуфабрикатов.
Рекомендованные продукты: нежирное мясо и птица, кисломолочная продукция, молоко, морская рыба, каши (пшено, рис, гречка, овсянка), зелень, макароны, яйца, мед.
Запрещенные продукты: бобовые, крепкий кофе, шоколад, жирные рыба и мясо, свежая выпечка и белый хлеб, газированные напитки, алкоголь, крепкий бульон.
Восстановление после мононуклеоза
При инфекционном мононуклеозе самый сильный удар принимает на себя иммунная система. Если болезнь протекала в тяжелой или острой формой, период реабилитации может занять целый год. Сохраняются слабость, утомляемость после психических и физических нагрузок, снижается аппетит и общий тонус организма. Для быстрого восстановления рекомендуется временно ограничить эмоциональные и физические перегрузки, строго придерживаться диеты, сдать анализ крови после завершения острой фазы заболевания. Не помешает проконсультироваться у гематолога и сдать анализ на ВИЧ-инфекцию.
Детей после перенесенного мононуклеоза ставят на учет к инфекционисту на 6-12 месяцев. Критерий полного выздоровления — отсутствие лабораторных и клинических маркеров активности инфекции. Показан осмотр у гематолога, ЛОРа и онколога. Реабилитационная терапия состоит из лечебного питания, приема витаминов и локальных антибактериальных средств, антигистаминных препаратов. В течении года ребенок должен сдавать анализы крови, мазки из ротоглотки, иммунограмму.
Прогноз и профилактика
Исход острого мононуклеоза зависит от состояния иммунитета и наличия/отсутствия предрасположенности к вирусным болезням. Существует несколько вариантов:
- Полное выздоровление.
- Формирование рецидивирующей инфекции.
- Развитие онкологии — лимфомы, рака слизистой полости рта и языка, рака кишечника и желудка.
- «Закрепление» синдрома хронической усталости.
- Латентный мононуклеоз.
- Прогрессирование системных аутоиммунных патологий — ревматоидного артрита, красной волчанки.
Специфическая профилактика инфекционного мононуклеоза невозможна, поскольку более 90% людей являются вирусоносителями вируса Эпштейна-Барра. Единственный способ предотвращения инфекции — укрепление иммунного ответа организма.
Из всего сказанного следует сделать вывод, что к своему здоровью необходимо быть предельно внимательными. Это поможет вам своевременно установить диагноз и получить правильное лечение. В случае игнорирования симптомов, болезнь будет прогрессировать, и оставит жуткие последствия в организме. Поэтому вовремя обращайтесь к врачам.

Т.М. ЧЕРНОВА 1, С.Л. БАННОВА 1,2, А.Н. РЯБОВА 3, Е.Н. ДЯЧЕНКО 3, С.К. РУБЦОВА 3
1 Санкт-Петербургский государственный педиатрический медицинский университет
2 Консультативно-диагностический центр — Клиника СПбГПМУ
3 Детское поликлиническое отделение №41, Санкт-Петербург
Выбор антибактериального препарата при гнойных осложнениях инфекционного мононуклеоза у детей в амбулаторных условиях ограничен необходимостью перорального способа введения. Проведенное клиническое наблюдение показало, что антибактериальная терапия препаратом Сумамед® сопоставима по эффективности с цефалексином, но имеет более высокий профиль безопасности. Широкий спектр антимикробного действия препарата Сумамед®, наименьшая кратность введения и длительность курса могут повышать приверженность пациентов к антибактериальной терапии.
Несмотря на то что в основе патогенеза инфекционного мононуклеоза лежит поражение лимфоидной ткани, немаловажную роль в течении заболевания играет вторичная инфекция. Повреждение и десквамация эпителиальных клеток нёбных и носоглоточной миндалин при проникновении вируса Эпштейна — Барр создают благоприятные условия для реактивации эндогенной бактериальной и грибковой флоры и развития осложнений (тонзиллит, аденоидит, риносинусит).
Воспалительный процесс нёбных миндалин вначале имеет катаральный или фолликулярный характер. С 3—4-го дня заболевания в лакунах появляется воспалительный экссудат (лакунарный тонзиллит). Очень часто при инфекционном мононуклеозе у детей на нёбных миндалинах появляются различной величины и характера налеты, которые могут иметь частично фибринозный характер. Острый тонзиллит характеризуется длительным течением (до 7—14 дней) [1, 2].
В проведенном в Санкт-Петербурге (2010 г.) исследовании было показано, что гнойный процесс на миндалинах при инфекционном мононуклеозе у госпитализированных детей, как правило, обусловлен наслоением транзиторной (патогенной) микрофлоры: пиогенных стрептококков (23%), синегнойной палочки (15%), золотистого стафилококка (13%), реже высеваются клебсиелла (6%) и пневмококк (5%). В то же время достаточно часто в роли этиологического фактора выступают условно-патогенные микроорганизмы — дрожжеподобные грибы (18%) и гемофильная палочка (17%), количество которых возрастает до патогенных значений в результате дисбиотических изменений на фоне Эпштейна — Барр вирусной инфекции. В 10% случаев причиной острого тонзиллита при инфекционном мононуклеозе являются бактериальные и бактериально-грибковые ассоциации [2].
Уже в ранние сроки инфекционного мононуклеоза отечная и инфильтрированная носоглоточная миндалина создает препятствие в просвете хоан, что приводит к затруднению прохождения воздушной струи через носовые ходы. Снижение воздушного потока и нарушение мукоцилиарного транспорта при аденоидите способствует застою секрета в задних отделах полости носа. В этих условиях значительно возрастает вероятность развития острого гнойного риносинусита [3].
Антибактериальная терапия не влияет на течение Эпштейна — Барр вирусной инфекции и показана только при наличии гнойных осложнений. В амбулаторных условиях выбор препарата в большинстве случаев проводится эмпирически с учетом сведений о ведущих патогенах, их чувствительности к антибиотикам, способности лекарственного средства создавать адекватные концентрации в очаге инфекции. Кроме того, в большинстве случаев для лечения на дому используются пероральные антибиотики.
В качестве стандарта лечения инфекций верхних дыхательных путей у амбулаторных детей рекомендуются аминопенициллины, высоко эффективные в отношении основных возбудителей — Streptococcus pyogenes, Streptococcus рneumoniae, Haemophilus influenzae, Moraxella сatarrhalis (включая штаммы, продуцирующие b-лактамазы) [4, 5]. В то же время при инфекционном мононуклеозе они могут инициировать развитие иммунокомплексного васкулита [6]. Так называемая ампициллиновая сыпь, описанная в литературе еще в 1960-х гг., возникает у 75—100% больных обычно через 5—10 дней от начала терапии ампициллином. При этом состояние ребенка может значительно ухудшаться, что требует госпитализации, а в ряде случаев назначения глюкокортикоидных гормонов [2, 7, 8].
Согласно данным Chovel-Sella А. et al. (2013), на фоне применения амоксициллина, полученного путем химической модификации 6-аминопенициллиновой кислоты на основе структуры ампициллина, у детей с инфекционным мононуклеозом экзантема наблюдается значительно реже (29,5% случаев) [9]. Однако в инструкции к препарату инфекционный мононуклеоз указан как противопоказание [10]. Поэтому в домашних условиях при осложненной Эпштейна — Барр вирусной инфекции средством выбора являются антибиотики из группы макролидов или цефалоспоринов.
В последние годы вновь возросло внимание педиатров к макролидным антибиотикам. В литературе появились новые данные о роли атипичной патогенной микрофлоры (микоплазмы, хламидии) и золотистого стафилококка в инфекционной патологии лимфоглоточного кольца у детей, в отношении которых активны макролиды [11, 12]. Кроме того, появились сведения о наличии противовоспалительного и иммуномодулирующего эффекта макролидов, их способности разрушать структуру биопленок [13].
В отличие от других представителей группы, азитромицин при приеме внутрь характеризуется хорошей биодоступностью (38%) и способностью к созданию высоких длительно сохраняющихся концентраций в тканях (особенно нёбных и носоглоточной миндалин). Препарат в существенно большем количестве накапливается внутриклеточно, благодаря чему его концентрации во многих тканях организма намного превышают МПК для большинства бактериальных патогенов и обеспечивают бактерицидный эффект в отношении внутриклеточных возбудителей [14]. Кроме того, среди всех макролидов азитромицин проявляет максимальную активность в отношении Haemophilus influenzae, включая штаммы, продуцирующие b-лактамазы [15]. С помощью фагоцитов препарат в большом количестве транспортируется в очаг воспаления, где происходит постепенное его высвобождение. Эффективная концентрация азитромицина в тканях сохраняется в течение 5—7 дней после последнего приема, что дает основание применять его при большинстве инфекций дыхательных путей и ЛОР-органов у детей один раз в сутки в виде коротких курсов (3—5 дней) в суммарной дозе от 30 до 60 мг/кг [16].
В России оригинальный препарат азитромицина зарегистрирован под названием Сумамед®. При инфекциях верхних дыхательных путей препарат назначается 1 раз в сутки детям старше 6 мес. в виде суспензии для приема внутрь, детям старше 3 лет в виде суспензии и таблеток, детям старше 12 лет с массой тела свыше 45 кг — в виде таблеток и капсул [17].
Поскольку все данные об эффективности и безопасности азитромицина получены при исследовании оригинального препарата, именно он использовался в клиническом наблюдении по сравнению с различными видами антибактериальной терапии бактериальных осложнений при инфекционном мононуклеозе у детей.
Цель исследования — изучить современные особенности микробного пейзажа слизистой оболочки зева и сравнить эффективность азитромицина и цефалексина при лечении детей с острым инфекционным мононуклеозом в амбулаторных условиях.
ПАЦИЕНТЫ И МЕТОДЫ
В открытом рандомизированном проспективном клиническом наблюдении в параллельных группах приняли участие 65 амбулаторных пациентов (31 мальчик и 34 девочки) в возрасте от 3 до 16 лет (в среднем 6,6 ± 4,18 лет) с диагнозом «Инфекционный мононуклеоз Эпштейна — Барр вирусной этиологии». Диагноз устанавливали на основании характерных клинических проявлений (лихорадка, симптомы интоксикации, острый тонзиллит, острый аденоидит, лимфаденопатия, гепатоспленомегалия) и лабораторных данных (наличие IgM к вирусу Эпштейна — Барр в венозной крови).
Критериями включения пациентов в исследование являлись: температура тела ≥37,5 °С; наличие симптомов интоксикации (головная боль, недомогание, снижение аппетита и т. д.); жалобы на боль в горле, затруднение носового дыхания, «храпящее» дыхание, увеличение размеров шейных лимфатических узлов; отсутствие антибактериальной терапии до включения пациента в наблюдение; способность пациента/родителей адекватно оценивать состояние и выраженность симптомов.
К критериям исключения относились: развитие осложнений, непереносимость препарата, отказ пациента или родителей от дальнейшего участия в наблюдении, развитие нежелательных явлений.
Все пациенты получали стандартную терапию, которая включала препараты человеческого рекомбинантного интерферона-альфа-2b, антибактериальные средства, промывание слизистых зева и полости носа физиологическим раствором поваренной соли или морской воды, топические деконгестанты. По показаниям назначались жаропонижающие (парацетамол, ибупрофен), гепатопротекторы растительного происхождения.
Методом случайной выборки были сформированы 2 группы наблюдения. Пациенты 1-й группы (42 человека) в качестве антибактериального препарата получали препарат Сумамед® в зависимости от возраста виде суспензии (10 мг/кг массы тела в сутки 3 дня или 10 мг/кг массы тела в первый день и 5 мг/кг массы тела в последующие 4 дня) или капсул (500 мг) однократно в течение 3 дней или 500 мг в первый день и 250 мг в последующие 4 дня. Пациентам 2-й группы (23 человека) назначался цефалексин в суточной дозе 25—50 мг/кг массы тела в сутки, разделенной на 3 приема. Длительность антибактериальной терапии составила 7 дней.
Обе группы сформированы однородно по возрасту (средний возраст — 6,4 ± 4,68 лет и 6,7 ± 4,52 лет в 1-й и 2-й группах соответственно), полу (20 мальчиков и 23 девочки в 1-й группе и 11 мальчиков и 12 девочек во 2-й группе) и начальным клиническим проявлениям, что допускает проведение сравнительной оценки результатов наблюдения и определения достоверности результатов. Размер выборки был достаточным для формирования выводов.
Осмотр проводился ежедневно до окончания курса антибактериальной терапии и включал: сбор и анализ анамнеза болезни, субъективную оценку пациентом выраженности симптомов (симптомы интоксикации, боль в горле), объективную оценку врачом наличия и выраженности симптомов (фарингоскопия, характер выделений из носовых ходов). Выраженность симптомов оценивали по 4-балльной шкале, где: 0 — отсутствие симптома, 1 — слабая выраженность симптома, 2 — умеренная выраженность симптома, 3 — сильная выраженность симптома. Все результаты фиксировали в индивидуальной регистрационной карте (ИРК).
Эффективность терапии определяли по срокам уменьшения выраженности и полного исчезновения изучаемых клинических проявлений, наличия и тяжести осложнений инфекционного мононуклеоза. Критериями оценки эффективности являлись: выздоровление — полное исчезновение симптомов заболевания, улучшение — значительное уменьшение выраженности клинических симптомов заболевания, отсутствие эффекта — отсутствие положительной динамики, прогрессирование симптомов заболевания.
На протяжении всего наблюдения проводился мониторинг нежелательных явлений, при возникновении которых применение препаратов могло быть прекращено.
Статистическая обработка результатов проведена на персональном компьютере с помощью программы Microsoft Excel 2010. Для параметрических переменных определяли среднее значение показателя по группе пациентов (М), стандартного отклонения (s). Различие средних величин считалось достоверным при уровне значимости p < 0,05, соответствующим достоверной вероятности 0,95 и более.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
Причиной обращения в поликлинику у всех больных явились повышение температуры тела до 37,5—39,9 0С (в среднем 38,7 ± 0,78 0С), наличие симптомов интоксикации (общее недомогание, снижение аппетита, головная боль), увеличение шейных лимфатических узлов до 3—4 см. На затруднение носового дыхания жаловались 95,4% больных, «храпящее» дыхание наблюдалось в 81,5% случаев, боль в горле отмечалась у 52,3% детей, пастозность век/лица — у 29,2%. При фарингоскопии у всех пациентов выявлялись яркая гиперемия слизистой оболочки зева, увеличение нёбных миндалин II—III степени (в т. ч. у 43,3% за счет отека, в 38,5% случаев с разрыхлением слизистой оболочки), гнойный выпот в лакунах или наложения на миндалинах фибринозного характера.
При первичном осмотре частота и выраженность начальных клинических проявлений инфекционного мононуклеоза статистически не различалась в обеих группах (табл. 1). Так, выраженность боли в горле на момент обращения пациенты обеих групп оценивали в среднем на 3,8 ± 0,78 балла и 3,9 ± 0,86 балла соответственно, затруднение носового дыхания — на 4,1 ± 0,96 балла и 4,2 ± 0,85 балла соответственно. Аналогичные результаты были получены при фарингоскопии: выраженность гиперемии составила в среднем 4,9 ± 0,30 балла и 4,8 ± 0,46 балла, а небные миндалины были увеличены до 2,4 ± 0,40 степени и 2,3 ± 0,53 степени соответственно (р > 0,05). Гнойный выпот в лакунах с одинаковой частотой наблюдался в обеих группах (80,9 и 86,6% соответственно), в остальных случаях — фибринозные наложения на поверхности миндалин. Таким образом, на момент обращения группы были сопоставимы не только по основным демографическим, но и по клиническим признакам.
|
Таблица 1. Частота (%) и выраженность (баллы, М±s) начальных клинических проявлений инфекционного мононуклеоза в наблюдаемых группах |
||
| Симптомы | Сумамед® | Цефалексин |
| Температура тела |
100% 38,7 ± 0,79 |
100 38,8 ± 0,94 |
| Симптомы интоксикации | 100% | 100% |
| Боль в горле |
57,1% 3,8 ± 0,78 |
52,2% 3,9 ± 0, 86 |
| Затруднение носового дыхания |
100% 4,1 ± 0,96 |
100% 4,2 ± 0,85 |
| «Храпящее» дыхание | 100% | 100% |
| Гиперемия зева |
100% 4,9 ± 0,30 |
100% 4,8 ± 0,46 |
|
Увеличение размеров нёбных Миндалин |
100% 2,4 ± 0,40 |
100% 2,3 ± 0,53 |
| «Разрыхленность» миндалин | 33,3% | 30,4% |
| Гнойный выпот в лакунах (фибринозные наложения) |
80,9% (19,1%) |
86,6% (13,4%) |
Уже при повторном осмотре через сутки от начала антибактериальной терапии у детей обеих групп наблюдалось снижение температуры тела (в среднем до 37,9 ± 0,62 0С в 1-й группе и 38,0 ± 0,74 0С во 2-й группе), уменьшение выраженности симптомов интоксикации, практически в 2 раза уменьшилась выраженность боли в горле (до 1,9 ± 0,61 балла в 1-й группе и 1,8 ± 0,55 балла во 2-й группе).
В дальнейшем у всех больных отмечалась отчетливая положительная динамика: уменьшение симптомов интоксикации и болевого синдрома в горле, значительное улучшение носового дыхания и фарингоскопической картины. Так, уже через 5—6 дней от начала антибактериальной терапии у всех пациентов отсутствовали жалобы на боль в горле, к 7—8-му дню наблюдения во всех случаях завершилось очищение от гнойного выпота (фибринозных наложений) и восстановление слизистой оболочки нёбных миндалин, к 10—14-му дню наблюдения полностью нормализовался цвет слизистых зева.
Анализ динамики клинических проявлений показал, что продолжительность основных симптомов инфекционного мононуклеоза и фарингоскопических признаков воспалительного процесса в зеве достоверно не зависели от применяемого антибактериального препарата (табл. 2).
|
Таблица 2. Средняя продолжительность симптомов инфекционного мононуклеоза в наблюдаемых группах (дни, М±s) |
||
| Симптомы | Сумамед | Цефалексин |
| Лихорадка | 3,1 ± 1,50 | 4,9 ± 2,21 |
| Симптомы интоксикации | 3,4 ± 1,45 | 5,4 ± 2,50 |
| Боль в горле | 3,9 ± 1,76 | 4,6 ± 1,97 |
| Затруднение носового дыхания | 7,4 ± 2,52 | 7,6 ± 2,81 |
| «Храпящее» дыхание | 6,4 ± 2,21 | 6,8 ± 2,38 |
| Гиперемия зева | 10,6 ± 2,48 | 11,0 ± 2,70 |
| Увеличение миндалин | 8,4 ± 2,19 | 8,2 ± 2,00 |
| Разрыхленность миндалин | 3,2 ± 0,89 | 4,8 ±1,21 |
|
Гнойный выпот в лакунах (фибринозные наложения) |
4,9 ± 1,29 | 5,3 ± 1,77 |
| — Р > 0,05 |
Среди наблюдаемых нами детей с инфекционным мононуклеозом, получавших системные антибиотики с широким спектром антимикробного действия, ни в одном случае не отмечалось бактериальной суперинфекции со стороны слизистых оболочек носовых ходов и придаточных пазух.
Анализ результатов бактериологического исследования отделяемого со слизистой оболочки нёбных миндалин и задней стенки глотки до начала антибактериальной терапии показал, что в настоящее время произошли изменения этиологической структуры острых гнойных тонзиллитов, осложняющих течение Эпштейна — Барр вирусной инфекции. На современном этапе наиболее частым возбудителем являлся Staphylococcus aureus (32%), который высевался в патогенных значениях (105—108 КОЕ/мл), реже выявлялся Streptococcus pneumoniae (18%), тогда как Streptococcus рyogenes (4%) и Haemophylus influenzae (3%) не относились к причинно-значимым патогенам (рис. 1). Высокая частота выявления дрожжеподобных грибов (18%), возможно, обусловлена иммуносупрессивным действием вируса Эпштейна — Барр.

При повторном обследовании, проведенном через 10 дней от начала антибиотикотерапии, у всех пациентов наблюдалась полная санация слизистых зева от патогенных возбудителей, у 20% обследованных детей обнаружена условно-патогенная флора: Streptococcus viridans, Staphylococcus еpidermidis, непатогенные нейссерии и Staphylococcus аureus, степень обсемененности которым снизилась до условно-патогенных значений (102—103 КОЕ/мл).
Мониторинг нежелательных явлений показал, что на фоне терапии цефалексином у 2 детей (8,7%) отмечался кашицеобразный стул, у 1 ребенка (4,3%) на 7-й день от начала лечения появилась необильная пятнисто-папуллезная сыпь, которая быстро купировалась после приема антигистаминных средств. В то же время в группе детей, получавших препарат Сумамед®, нежелательных явлений не выявлено.
Хорошая переносимость в совокупности с выраженным клиническим эффектом и удобством применения (один раз в сутки, короткий курс) объясняют высокую комплаентность препарата Сумамед®.
ЗАКЛЮЧЕНИЕ
Таким образом, проведенное клиническое наблюдение показало, что в настоящее время произошли изменения в этиологической структуре гнойных тонзиллитов, осложняющих течение Эпштейна — Барр вирусной инфекции: доминирующими патогенами являются золотистый стафилококк и пневмококк, тогда как пиогенные стрептококки и гемофильная палочка не являются значимыми причинами бактериальных процессов в зеве у детей с инфекционным мононуклеозом.
Продолжительность основных симптомов инфекционного мононуклеоза и фарингоскопических признаков воспалительного процесса в зеве достоверно не отличаются при терапии азитромицином (Сумамед®) и цефалексином. Поэтому при прочих равных условиях для лечения в амбулаторных условиях рационально использовать Сумамед®, который, в отличие от цефалоспоринов, не только имеет меньшую кратность и длительность применения, но и активен в отношении внутриклеточных возбудителей (микоплазм и хламидий).
Полученные результаты позволяют рекомендовать препарат Сумамед® для лечения бактериальных осложнений при инфекционном мононуклеозе у детей. Применение препарата с широким спектром действия и высоким профилем безопасности позволяет повысить приверженность пациентов к терапии в амбулаторных условиях.
ЛИТЕРАТУРА
1. Тимченко В.Н., Чернова Т.М., Шустова Е.В. и др. Особенности инфекционного мононуклеоза у детей. Материалы I конгресса педиатров-инфекционистов России «Актуальные вопросы инфекционной патологии у детей». М., 2002. С. 192.
2. Баннова С.Л. Возрастные клинико-иммунологические аспекты инфекционного мононуклеоза Эпштейна-Барр вирусной этиологии на современном этапе. Автореф. дисс. … канд. мед. наук. СПб., 2010.
3. Карпова Е.П., Тулупов Д.А. Хронический аденоидит у детей. Пособие для врачей М., 2009.
4. Страчунский Л.С., Каманин Е.И. Антибактериальная терапия инфекций в оториноларингологии. РМЖ, 1998, 6 (11): 684-693.
5. Жаркова Л.П., Козлова Т.Д. Амоксициллин в лечении внебольничных инфекций детского возраста: оправданный выбор врача-педиатра. Фарматека, 2007, 14: 23-27.
6. McKenzie H, Parratt D, Whiter RG. IgM and IgG antibody levels to ampicillin in patients with infectious mononucleosis. Clin. exp. Immunol., 1976, 26 (2): 214-21.
7. Patel BM. Skin rash with infectious mononucleosis and ampicillin. Pediatrics, 1967, 40 (5): 910-11.
8. Страчунский Л.С., Белоусов Ю.Б., Козлов С.Н. Практическое руководство по антиинфекционной терапии. Смоленск, 2007.
9. Chovel-Sella А, Ben Tov А, Lahav Е et al. Incidence of rash ater amoxicillin treatment in children with infectious mononucleosis. Pediatrics, 2013, 131 (5): 1424-27.
10. Амоксициллин. Инструкция к применению.
11. Esposito S, Blasi F, Bosis S et al. Аеtiology of acute pharyngitis: the role of atypical bacteria. J. Med. Microbiоl., 2004, 53 (5): 645-51.
12. Чернова Т.М., Баннова С.Л., Охрема Н.М. и др. Микробный пейзаж слизистой зева при инфекционной патологии лимфоглоточного кольца у детей. Материалы ХII конгресса детских инфекционистов России «Актуальные вопросы инфекционной патологии у детей». М., 2013. С. 76.
13. Солдатский Ю.Л. Острый и хронический тонзиллит у детей: тактика лечения. Участковый педиатр, 2013, 1: 13.
14. Wilms EB, Touw DJ, Heijerman HG. Pharmacokinetics of azithromycin in plasma, blood, polymorphonuclear neutrophils and sputum during long-term therapy in patients with cystic fibrosis. Ther. Drug. Monit., 2006, 28: 219-25.
15. Дронов И.А. Значение азитромицина при инфекциях дыхательных путей и ЛОР-органов у детей в амбулаторных условиях. http://medi.ru/Doc/1475150.htm
16. American Academy of Pediatrics, Subcommittee on Management of Acute Otitis Media. Diagnosis and management of acute otitis media. Pediatrics, 2004, 113 (5): 1451-65.
17. Сумамед®. Инструкция к применению.
Источник: Медицинский совет, № 14, 2014
