Термин «мерцательная аритмия» в клинику ввел Г.Ф. Ланг, подразумевая под ним мерцание предсердий и трепетание предсердий. Мерцательная аритмия – это полная дезорганизация ритмической деятельности предсердий, когда систола предсердий отсутствует. Подробно тему мерцательной аритмии мы рассматриваем также на наших курсах повышения квалификации по кардиологии.
Распространённость фибрилляции предсердий увеличивается с возрастом:
• В общей популяции: до 2%
• Старше 20 лет: 2%
• Старше 60 лет: 5%
• Старше 75 лет: 10%
• В кардиологических отделениях: 25%
• Среди больных с аритмиями: 35%
Но эти данные не являются достоверными, так как у 45% больных мерцание предсердий (МП) выявлено совершенно случайно!
Какие причины временной преходящей мерцательной аритмии? (может возникнуть только раз в жизни и как правило в острых ситуациях):
• Алкогольная интоксикация
• Электротравма
• Острый инфаркт миокарда
• Острый миокардит
• Острый перикардит
• Эмболия лёгочной артерии
• Острые бронхолёгочные заболевания
• Хирургическая травма сердца
Нас в данном случае интересует хроническая мерцательная аритмия и причины ее возникновения:
- Артериальная гипертензия (АГ)
- Хроническая сердечная недостаточность (ХСН), II-IV функциональный класс
- Пороки сердца
- Идиопатическая фибрилляция предсердий
- Дистрофия миокарда
- Ишемическая болезнь сердца (ИБС)
- Ожирение
- Сахарный диабет (СД)
- Хроническая обструктивная болезнь легких (ХОБЛ)
- Хроническая болезнь почек (ХБП)
- Спортивное сердце (у спортсменов значительно чаще возникает мерцательная аритмия, чем в общей популяции пациентов).
Очень важны периоды фибрилляции предсердий!
• 48 часов: при продолжении мерцательной аритмии (МА) в течение 48 часов резко увеличивается риск инсульта после восстановления синусового ритма: около 2% (1-5,3%); это связано с тем, что в процессе трепетания предсердий могут образовываться тромбы. В случае, если МА длится уже более 48 часов, нельзя начинать восстановление синусового ритма без антикоагулянтной подготовки (иначе на 3-4 день после восстановления синусового ритма могут возникнуть тромбоэмболические осложнения: ишемический инсульт, тромбоэмболия органов брюшной полости или конечностей).
• 7 дней: при сохранении МА в течение 7 дней заметно снижается вероятность спонтанного восстановления синусового ритма.
При возникновении пароксизма необходимо сразу же начинать восстановление синусового ритма (если для этого нет противопоказаний).
Классификация фибрилляции предсердий (ФП) и мерцательной аритмии:
— Впервые возникшая — пароксизмальная или персистирующая форма ФП: 24-48 часов (в данном случае в диагнозе лучше указывать не впервые возникшая, а впервые диагностируемая форма, т.к. нельзя с уверенностью сказать, появилась она в первый раз или пациент ранее просто не обращался за помощью врачей):
• впервые возникшая;
• пароксизмальная: период до 7 дней (включительно), до 60-70% случаев синусовый ритм восстанавливается спонтанно в течение первых 24-48 часов (но стоит отметить, что пароксизмальная форма часто является тахисистолической, при которой спонтанное восстановление синусового ритма бывает крайне редко, поэтому при таком течении МА обязательно необходимо урежение числа желудочковых сокращений);
• персистирующая (интермиттирующая): более 48 часов, но менее 7 суток (отличается от пароксизмальной формы МА тем, что урежение числа желудочковых сокращений не приводит к самостоятельному восстановлению синусового ритма, необходимы препараты, купирующие ФП);
• длительно существующая (longstanding) персистирующая ФП: более 1 года (восстановление синусового ритма возможно). Но существуют случаи, когда восстановление синусового ритма нецелесообразно: активная фаза ревматизма, порок сердца, требующий хирургического вмешательства, тромбоэмболические осложнения в анамнезе, большие размеры левого предсердия (более 5,5 см).
• постоянная (хроническая) форма: более 7 суток (синусовый ритм (СР) не восстанавливается): принимается решение не восстанавливать СР, так как он либо не восстановится совсем, либо восстановится на очень короткий срок; или в данный момент восстановление СР противопоказано (для этого необходимо применение антикоагулянтов, а у пациента с высокими цифрами артериальной гипертензии их применение опасно. В такой ситуации необходимо сначала компенсировать артериальную гипертензию, снизить цифры АД, сделать их более устойчивыми и только после этого приступать к восстановлению синусового ритма).
Существует также классификация тяжести ФП:
- Отсутствие симптомов;
- Лёгкие симптомы, обычная повседневная активность не нарушена;
- Выраженные симптомы, обычная повседневная активность нарушена;
- Инвалидизирующие симптомы, обычная повседневная активность невозможна.
Если к вам впервые обратился пациент с мерцательной аритмией, обязательно необходимо направить его в стационар для обследования и выявления причины МА и решения вопроса о необходимости восстановления синусового ритма)!
К показаниям к восстановлению синусового ритма на догоспитальном этапе относятся:
- Длительность ФП <48 часов
- Длительность ФП >48 часов в сочетании c:
• выраженной одышкой и влажными хрипами в легких;
• артериальной гипотензией <90/60 мм рт.ст., вызванной тахиаритмией;
• ангинозными болями, признаками ишемии миокарда на ЭКГ (депрессия ST, подъем ST, отрицательный зубец Т);
• ЧСС >150 в 1 мин
В данном случае на догоспитальном этапе необходимо не восстанавливать синусовый ритм, а урежать ЧСС!
- В острой ситуации (обязательно в отсутствие синдрома Вольфа-Паркинсона-Уайта (WPW-синдрома) для замедления желудочкового ритма необходимо внутривенное введение бета-адреноблокаторов (БАБ) или верапамила, но необходимо соблюдать осторожность у пациентов с гипотонией и сердечной недостаточностью (I, A);
- Для контроля ЧСС в острой ситуации у пациентов с ФП и СН или артериальной гипотонией — внутривенное введение сердечных гликозидов или амиодарона (I, B);
- У пациентов с синдромом WPW препаратами выбора являются пропафенон или амиодарон (I, C);
- При наличии синдрома WPW и ФП бета-блокаторы, верапамил, дигоксин и аденозин (АТФ) противопоказаны (III, C).
Какие лекарственные препараты можно использовать на догоспитальном этапе?
Класс I
I A – Хинидин, Новокаинамид, Дизопирамид
I B – Лидокаин, Мексилетин
I C – Этацизин, Пропафенон
Следует обратить внимание, что пропафенон особенно показан на фоне тахикардии, а этацизин и аллапинин – при нормосистолии или склонность к брадикардии.
Аллапинин, Этмозин и Гилуритмал трудно отнести к определённому подклассу класса I
Класс II – Бета-блокаторы
Класс III – Амиодарон, Соталол
Класс IV – Верапамил, Дилтиазем
При нарушениях ритма сердца антиаритмические препараты (ААП) 1с класса рекомендуются больным без выраженных органических изменений сердца.
Что такое выраженные органические изменения сердца?
• Хроническая сердечная недостаточность III ст., IV ФК, фракция выброса левого желудочка (ЛЖ) менее 40%;
• Острые формы ИБС, перенесенный инфаркт миокарда (особенно первые полгода);
• Гипертрофия левого желудочка (ГЛЖ) более 1,4 см.
Артериальная гипертония, хронические формы ИБС, пороки сердца и т.д. не являются противопоказанием к назначению ААП 1с класса (в частности пропафенона).
Пропафенон (препарат пропанорм) применяется при широком спектре аритмий:
• Антиаритмическая терапия до и после радиочастотной абляции (РЧА)
• Наджелудочковые и желудочковые экстрасистолии
• Фибрилляция предсердий
• Все варианты пароксизмальных наджелудочковых аритмий, в том числе WPW-синдром
• Аритмии у беременных
• Аритмии у спортсменов
Соотношение «эффективность – безопасность» у пропанорма лучшее среди антиаритмиков!
Что касается лекарственного препарата Соталол, антиаритмический эффект возникает только после приема ≥ 160 мг! Начинать лечение необходимо в стационаре с дозы 40 мг 2 раза в день. Самая большая доза – 160 мг; в крайних случаях – 320 мг).
К побочным действиям относятся:
— Неблагоприятное влияние на почки, риск развития кумуляции
— Удлинение интервала QT (что часто приводит к аритмии по типу пируэта; до 10% фибрилляция желудочков; почти 100% внезапная смерть)
Поэтому применять соталол необходимо крайне осторожно!
То же самое касается и аллапинина.
Эффективность препарата составляет 27%, в то время как вероятность развития желудочковой тахикардии к 3 году приема — 50%, а смертность – 27%!
Если пропанорм применяется впервые (под наблюдением врача), первый прием составляет 2 таблетки (300 мг). В течение первого часа препарат действует как бета-блокатор, урежая сердечный ритм; при пароксизмальной форме синусовый ритм в таком случае может восстановиться. Если это персистирующая форма, и через час восстановление синусового ритма не наблюдается, необходимо принять еще одну таблетку (150 мг; общая дозировка – 450 мг). Если в течение 4-6 часов ритм восстанавливается, то в следующий раз во время пароксизма пациент принимает сразу 3 таблетки (450 мг). Если через 6 часов ритм не восстановился, добавляют еще одну таблетку (суммарная дозировка составляет 600 мг); и при восстановлении ритма в этой дозировке в следующий раз пациент при пароксизме принимает сразу 4 таблетки (600 мг).
Указанная схема предназначена для пациентов с весом до 70 кг; если человек весит больше, дозировку препарата можно увеличить до 900 мг (максимальная – 1050 мг).
Для того, чтобы ускорить действие и увеличить эффективность данного лекарственного препарата, можно раздробить таблетку в порошок или добавить успокаивающие препараты (корвалол, валокордин).
Показания к госпитализации при ФП:
- Пароксизмальная ФП, при безуспешности медикаментозной кардиоверсии на дому;
- Пароксизмальная ФП, сопровождавшаяся расстройствами гемодинамики или ишемией миокарда, которую удалось купировать медикаментозно либо с помощью электрической КВ%;
- При развитии осложнений антиаритмической терапии;
- Часто рецидивирующие пароксизмы ФП (для подбора антиаритмической терапии);
- При постоянной форме фибрилляции предсердий госпитализация показана при высокой тахикардии, нарастании сердечной недостаточности (для коррекции медикаментозной терапии).
Перевод на другие ААП при ФП осуществляется:
- Если пациент принимал по поводу профилактики ФП только БАБ (и эффект недостаточен), то к таковым может быть добавлен ААП (Пропанорм® или амиодарон);
- Если пациент находился на амиодароне, и препарат оказался не эффективен в профилактике ФП или возникли нежелательные явления, то его следует отменить!
- После отмены амиодарона, назначение других ААП опасно, поэтому рекомендуется увеличить дозу БАБ и назначить другой антиаритмик только через 28-55 дней (в течение этого времени сохраняется эффект амиодарона);
- При невозможности соблюдения данного правила (часто рецидивирующие эпизоды ФП) назначение другого ААП возможно только в условиях стационара при тщательном наблюдении за больным (ЭКГ и т.д.);
- При замене одного ААП на другой (кроме амиодарона) необходимо соблюдение правила: 5 периодов полувыведения препарата, затем следующий препарат.
Основные ошибки при лечении ФП:
• Необоснованные, часто настойчивые попытки экстренного восстановления синусового ритма при отсутствии показаний к неотложному лечению аритмий;
• Экстренное восстановление синусового ритма при пароксизме ФП, развившемся более 48 часов назад (если не была сделана чрезпищеводная эхокардиограмма, чтобы убедиться в отсутствии тромбов в ушках предсердий) или пароксизме неизвестной давности без проведения полноценной профилактики тромбоэмболических осложнений;
• Применение нескольких антиаритмических средств, что увеличивает риск проаритмогенных эффектов;
• К тяжелым, часто непоправимым последствиям приводит назначение антиаритмических средств при аритмическом шоке или отеке легких, вызванном тахикардией (вместо проведения ЭИТ по абсолютным жизненным показаниям);
• Наконец, среди особо опасных ошибок следует обратить внимание на назначение сердечных гликозидов (реже — верапамила или бета-блокаторов) при ФП у пациентов с WPW-синдромом.
Следует обратить внимание на то, что при хронической форме ФП необходимо приучать пациентов контролировать ЧСС: 60-80 в 1 мин. в покое (у пожилых — до 90) и 90-120 в 1 мин. при физической нагрузке (у пожилых — до 110-115).
Каким образом контролировать ЧСС?
Если пациент ведет малоподвижный образ жизни, число желудочковых сокращений успешно урежается дигоксином (по 1 таблетке первые 2-е суток, далее по 0.5 таблетки в день), периодически делая небольшие перерывы (5 дней принимать, 2 дня – не принимать). Следует обратить внимание, что дигоксин помогает только в покое, и, если пациент начинает активно двигаться и дигоксин уже не помогает, можно добавлять бета-блокаторы).
Если пациент ведет активный образ жизни:
— при отсутствии заболеваний сердца и при артериальной гипертензии назначают бета-адреноблокаторы (соталол), дилтиазем, верапамил или дигоксин.
— при ИБС назначают бета-адреноблокаторы (соталол), пропанорм, дигоксин (последний при возникновении сердечной недостаточности).
— при ХОБЛ – дилтиазем, верапамил, b1-селективные БАБ, дигоксин (последний при возникновении сердечной недостаточности).
При хронической форме мерцательной аритмии пациент должен постоянно принимать антикоагулянты (например, варфарин; препараты асирина в данном случае не показаны).
Анаприлин (10мг)
МНН: Пропранолол
Производитель: Биосинтез ОАО
Анатомо-терапевтическо-химическая классификация: Propranolol
Номер регистрации в РК:
№ РК-ЛС-5№010289
Информация о регистрации в РК:
29.12.2023 — 29.12.2028
Информация о реестрах и регистрах
Информация по ценам и ограничения
Предельная цена закупа в РК:
0.89 KZT
- русский
- қазақша
- Скачать инструкцию медикамента
Торговое название
Анаприлин
Международное непатентованное название
Пропранолол
Лекарственная форма
Таблетки 10 мг, 40 мг
Состав
Одна таблетка содержит
активное вещество: пропранолола гидрохлорид (анаприлин) – 10.00 мг, 40.00 мг,
вспомогательные вещества: сахароза, кальция стеарат, крахмал картофельный.
Описание
Таблетки белого цвета, плоскоцилиндрической формы, с фаской (для дозировки 10 мг и 40 мг).
Фармакотерапевтическая группа
Бета-адреноблокаторы неселективные. Пропранолол
Код АТХ C07AA05
Фармакологические свойства
Фармакокинетика
Быстро и достаточно полно (90%) всасывается при приеме внутрь и относительно быстро выводится из организма. Биодоступность после приема внутрь — 30-40 % (эффект «первого прохождения» через печень, микросомальное окисление), при длительном приеме — увеличивается (образуются метаболиты, ингибирующие ферменты печени), ее величина зависит от характера пищи и интенсивности печеночного кровотока. Метаболизируется 3 путями — ароматическим гидроксилированием, N-деалкилированием и путем глюкуронирования в печени, в том числе с участием изоферментов цитохрома CYP2D6, CYP1A2, CYP2C19.
Максимальная концентрация в плазме крови достигается через 1-1,5 ч. Обладает высокой липофильностью, накапливается в ткани легких, головном мозге, почках, сердце. Проникает через гематоэнцефалический и плацентарный барьеры, в грудное молоко. Связь с белками плазмы крови — 90-95 %. Объем распределения — 3-5 л/кг.
Попадает с желчью в кишечник, деглюкуронизируется и реабсорбируется. Период полувыведения — 3-5 ч, на фоне курсового введения может удлиняться до 12 ч. Выводится почками — 90 %, в неизмененном виде — менее 1 %. Не удаляется при гемодиализе.
Особенности фармакокинетики у пожилых пациентов, пациентов с нарушениями функции почек и печени: вследствие гипоальбуминемии (возрастной или вызванной поражением печени или почек) существенно возрастает концентрация препарата в плазме крови, что может стать причиной усиления фармакологических эффектов препарата. Изменения метаболической активности препарата в пожилом и старческом возрасте также обусловлены состоянием микросомальной системы печени и сниженной активностью цитохрома Р450 — зависимого монооксигеназного окисления в гепатоцитах, что способствует более длительному поддержанию высоких концентраций пропранолола в тканях. Назначение препарата таким пациентам проводится с подбором меньших индивидуальных доз.
Фармакодинамика
Неселективный бета-адреноблокатор. Обладает антиангинальным, гипотензивным и антиаритмическим эффектом. Неселективно блокируя бета-адренорецепторы (75 % бета1- и 25 % бета2-адренорецепторов), уменьшает стимулированное катехоламинами образование циклического аденозинмонофосфата из аденозинтрифосфата, в результате чего снижает внутриклеточное поступление кальция, оказывает отрицательное хроно-, дромо-, батмо- и инотропное действие (урежает частоту сердечных сокращений, угнетает проводимость и возбудимость, снижает сократимость миокарда).
В начале применения бета-адреноблокаторов общее периферическое сосудистое сопротивление в первые 24 ч увеличивается (в результате реципрокного возрастания активности альфа-адренорецепторов и устранения стимуляции бета2-адренорецепторов сосудов скелетной мускулатуры), но через 1-3 суток возвращается к исходному, а при длительном назначении снижается.
Гипотензивный эффект связан с уменьшением минутного объема сердца, симпатической стимуляции периферических сосудов, снижением активности ренин-ангиотензиновой системы (имеет значение у больных с исходной гиперсекрецией ренина), чувствительности барорецепторов дуги аорты (не происходит усиления их активности в ответ на снижение артериального давления) и влиянием на центральную нервную систему. Антигипертензивный эффект стабилизируется к концу 2 недели курсового назначения.
Антиангинальное действие обусловлено снижением потребности миокарда в кислороде (за счет отрицательного хронотропного и инотропного эффекта). Уменьшение частоты сердечных сокращений ведет к удлинению диастолы и улучшению перфузии миокарда. За счет повышения конечного диастолического давления в левом желудочке и увеличения растяжения мышечных волокон желудочков может повышать потребность в кислороде, особенно у больных с хронической сердечной недостаточностью.
Антиаритмический эффект обусловлен устранением аритмогенных факторов (тахикардии, повышенной активности симпатической нервной системы, увеличенного содержания циклического аденозинмонофосфата, артериальной гипертензии), уменьшением скорости спонтанного возбуждения синусового и эктопического водителей ритма и замедлением атриовентрикулярного проведения. Угнетение проведения импульсов отмечается преимущественно в антеградном и в меньшей степени в ретроградном направлениях через атриовентрикулярный узел и по дополнительным путям. По классификации антиаритмических лекарственных средств относится к препаратам группы II.
Способность предупреждать развитие головной боли сосудистого генеза обусловлена уменьшением выражености расширения церебральных артерий вследствие бета-адреноблокады сосудистых рецепторов, ингибированием вызываемых катехоламинами агрегации тромбоцитов и липолиза, снижением адгезивности тромбоцитов, предотвращением активации факторов свертывания крови во время высвобождения эпинефрина, стимуляцией поступления кислорода в ткани и уменьшением секреции ренина.
Уменьшение тремора на фоне применения пропранолола может быть обусловлено блокадой бета2-адренорецепторов. Повышает атерогенные свойства крови. Усиливает сокращения матки (спонтанные и вызнанные лекарственными средствами, стимулирующими миометрий). Повышает тонус бронхов.
Показания к применению
— артериальная гипертензия
— нестабильная стенокардия, стенокардия напряжения
— синусовая тахикардия (в том числе при гипертиреозе), наджелудочковая тахикардия, мерцательная тахиаритмия, наджелудочковая и желудочковая экстрасистолия
— инфаркт миокарда (систолическое артериальное давление — более 100 мм рт.ст),
— феохромоцитома (в составе комбинированной терапии)
— мигрень (профилактика приступов)
— эссенциальный тремор
— в качестве вспомогательного средства в терапии тиреотоксикоза и тиреотоксического криза (при непереносимости тиреостатических лекарственных средств), симпатоадреналовые кризы на фоне диэнцефального синдрома.
Способ применения и дозы
Анаприлин принимают внутрь до еды, запивая небольшим количеством жидкости.
При артериальной гипертензии — по 40 мг 2 раза в сутки. При недостаточной выраженности гипотензивного эффекта дозу увеличивают до 40 мг 3 раза или по 80 мг 2 раза в сутки. Максимальная суточная доза — 320 мг.
При стенокардии, нарушениях сердечного ритма — в начальной дозе 20 мг 3 раза в сутки, затем дозу увеличивают до 80-120 мг за 2-3 приема. Максимальная суточная доза -240 мг.
Для профилактики мигрени, а также при эссенциальном треморе — в начальной дозе 40 мг 2-3 раза в сутки, при необходимости дозу постепенно увеличивают до 160 мг/сут.
При нарушении функции печени необходимо снижение дозы препарата.
При нарушенной функции почек необходимо снизить первоначальную дозу или увеличить интервал между приемами препарата.
Профилактика повторного инфаркта миокарда — терапию начинать между 5-ым и 21-ым днем после перенесенного инфаркта миокарда в дозе 40 мг 4 раза в сутки, в течение 2-3 дней. Затем в дозе 80 мг 2 раза в сутки.
При феохромоцитоме — применять только с блокаторами альфа-адренорецепторов.
Длительность лечения устанавливается индивидуально врачом..
Перед операцией назначают 60 мг в сутки, в течение 3 дней.
Побочные действия
— синусовая брадикардия, атриовентрикулярная блокада, сердечная недостаточность, ощущение сердцебиения, нарушение проводимости миокарда, аритмии, снижение артериального давления, ортостатическая гипотензия, боль в груди, спазм периферических артерий, похолодание конечностей
— сухость слизистой оболочки полости рта, изменение вкуса тошнота, рвота, диарея, запор, боль в эпигастральной области
— нарушение функции печени
— мезентериальный тромбоз
— ишемический колит
— головная боль, бессонница, «кошмарные» сновидения, астенический синдром, эмоциональная лабильность, снижение способности к быстрым психическим и двигательным реакциям, возбуждение, депрессия, парестезии, повышенная утомляемость, слабость, головокружение, сонливость, спутанность сознания или кратковременная потеря памяти, галлюцинации, тремор, кататония
— ринит, заложенность носа, одышка, бронхоспазм, ларингоспазм
— гипогликемия (у больных с сахарным диабетом I типа), гипергликемия (у больных с сахарным диабетом II типа)
— сухость слизистой глаз (уменьшение секреции слезной жидкости), нарушение остроты зрения, кератоконъюнктивит
— снижение либидо, снижение потенции
— алопеция, обострение течения псориаза, усиление потоотделения, гиперемия кожи, экзантема, псориазоподобные кожные реакции
— снижение функции щитовидной железы
— влияние на плод: внутриутробная задержка роста, гипогликемия, брадикардия.
— кожная сыпь, зуд, синдром Стивенса-Джонсона, токсический эпидермальный некролиз, эксфолиативный дерматит, мультиформная эритема
— лабораторные показатели: агранулоцитоз, повышение активности «печеночных» трансаминаз и уровня билирубина
— прочие: мышечная слабость, боль в спине или суставах, боль в грудной клетке, лейкопения, тромбоцитопения и синдром «отмены».
Противопоказания
— повышенная чувствительность к препарату
— атриовентрикулярная блокада II-III степени, синоаурикулярная блокада
— синусовая брадикардия (менее 50 ударов в минуту)
— артериальная гипотензия
— неконтролируемая хроническая сердечная недостаточность II-III степени, острая сердечная недостаточность, острый инфаркт миокарда (систолическое артериальное давление — менее 100 мм рт.ст.), кардиогенный шок
— отек легких
— синдром слабости синусового узла
— стенокардия Принцметала, кардиомегалия (без признаков сердечной недостаточности)
— вазомоторный ринит
— окклюзионные заболевания периферических сосудов
— сахарный диабет, дефицит сахаразы/изомальтазы, непереносимость фруктозы, глюкозо-галактозная мальабсорбция, метаболический ацидоз (в том числе диабетический кетоацидоз)
— бронхиальная астма, склонность к бронхоспастическим реакциям, хроническая обструктивная болезнь легких (в том числе и в анамнезе)
— феохромоцитома (без одновременного использования альфа-адреноблокаторов)
— спастический колит
— одновременный прием с антипсихотическими средствами и анксиолитиками (хлорпромазин, триоксазин и др.), ингибиторами моноаминоксидазы
— беременность, период лактации
— детский возраст до 18 лет (эффективность и безопасность не установлены)
С осторожностью:
— печеночная и/или почечная недостаточность
— гипертиреоз
— миастения
— хроническая сердечная недостаточность I-II ФК
— феохромоцитома
— псориаз
— аллергические реакции в анамнезе
— синдром Рейно
— пожилой возраст
Лекарственные взаимодействия
Антигипертензивный эффект пропранолола усиливается при сочетании с диуретиками, резерпином, гидралазином и другими гипотензивными средствами, а также этанолом.
Антигипертензивный эффект ослабляют нестероидные противовоспалительные препараты (задержка натрия и блокирование синтеза простагландина почками), эстрогены (задержка натрия) и ингибиторы моноаминоксидазы.
Циметидин увеличивает биодоступность.
Повышает концентрацию лидокаина в плазме крови, снижает клиренс теофиллина.
Одновременное назначение с производными фенотиазина повышает концентрации обоих препаратов в плазме крови.
Усиливает действие тиреостатических и утеротонизирующих препаратов; снижает действие антигистаминных средств.
Повышает вероятность развития тяжелых системных реакций (анафилаксии) на фоне введения аллергенов, используемых для иммунотерапии или для кожных проб.
Амиодарон, верапамил и дилтиазем — усиление выраженности отрицательного хроно-, ино- и дромотропного действия пропранолола.
Йодсодержащие рентгеноконтрастные лекарственные средства для внутривенного введения повышают риск развития анафилактических реакций.
Фенитоин при внутривенном введении, лекарственные средства для ингаляционной общей анестезии (производные углеводородов) повышают выраженность кардиодепрессивного действия и вероятность снижения артериального давления.
Изменяет эффективность инсулина и пероральных гипогликемических лекарственных средств, маскирует симптомы развивающейся гипогликемии (тахикардию, повышение артериального давления).
Снижает клиренс ксантинов (кроме дифиллина).
Гипотензивный эффект ослабляют глюкокортикостероиды.
Сердечные гликозиды, метилдопа, резерпин и гуанфацин, антиаритмические лекарственные средства повышают риск развития или усугубления брадикардии, атриовентри-кулярной блокады, остановки сердца и сердечной недостаточности.
Одновременное применение пропранолола и нифедипина может приводить к значительному снижению артериального давления.
Удлиняет действие недеполяризующих миорелаксантов и антикоагулянтный эффект варфарина.
Три- и тетрациклические антидепрессанты, антипсихотические лекарственные средства (нейролептики), этанол, седативные и снотворные лекарственные средства усиливают угнетение центральной нервной системы.
Не рекомендуется одновременное применение с ингибиторами моноаминоксидазы вследствие значительного усиления антигипертензивного действия, перерыв в лечении между приемом ингибиторов моноаминоксидазы и пропранолола должен составлять не менее 14 дней.
Негидрированные алкалоиды спорыньи повышают риск развития нарушений периферического кровообращения.
Сульфасалазин увеличивает концентрацию пропранолола в плазме крови (тормозит метаболизм), рифампицин укорачивает период полувыведения.
Особые указания
Контроль за больными, принимающими Анаприлин, должен включать наблюдение за частотой сердечных сокращений и артериальным давлением (в начале лечения — ежедневно, затем 1 раз в 3-4 месяца), электрокардиограмма.
У пожилых пациентов рекомендуется следить за функцией почек (1 раз в 4-5 мес).
В случае появления у больных пожилого возраста нарастающей брадикардии (менее 50 ударов в минуту), гипотензии (систолическое артериальное давление менее 100 мм рт. ст.), атривентрикулярной блокады, бронхоспазма, желудочковых аритмий, тяжелых нарушений функции печени и/или почек, необходимо уменьшить дозу препарата или прекратить лечение.
Следует обучить больного методике подсчета частоты сердечных сокращений и проинструктировать о необходимости врачебной консультации при частоте сердечных сокращений менее 50 ударов в минуту.
Рекомендуется прекращать терапию при развитии депрессии, вызванной приемом бета-адреноблокаторов.
Больные, пользующиеся контактными линзами, должны учитывать, что на фоне лечения возможно уменьшение продукции слезной жидкости.
Перед назначением Анаприлина пациентам с сердечной недостаточностью (ранние стадии) необходимо применять сердечные гликозиды и/или мочегонные средства.
Лечение ишемической болезни сердца и стойкой артериальной гипертензии должно быть длительным — прием Анаприлина возможен в течение нескольких лет.
Прекращать терапию препаратом Анаприлин необходимо постепенно, под наблюдением врача: резкая отмена может резко усилить ишемию миокарда, потенцировать приступ стенокардии, ухудшить толерантность к физической нагрузке.
Отмену проводят постепенно, снижая дозу в течение 2 недель и более (снижают дозу на 25 % каждые 3-4 дня).
У больных сахарным диабетом применение препарата проводят под контролем содержания глюкозы в крови (1 раз в 4-5 месяца).
При тиреотоксикозе Анаприлин может маскировать определенные клинические признаки гипертиреоза (например, тахикардию). Резкая отмена у больньх тиреотоксикозом противопоказана, поскольку способна усилить симптоматику. При назначении бета-адреноблокаторов больным, получающим гипогликемические препараты, следует соблюдать осторожность, поскольку во время продолжительных перерывов в приеме пищи может развиться гипогликемия. Причем такие ее симптомы, как тахикардия или тремор, будут маскироваться за счет действия препарата. Больных следует проинструктировать в отношении того, что основным симптомом гипогликемии во время лечения бета-адреноблокаторами является повышенное потоотделение.
При одновременном приеме клонидина его прием может быть прекращен только через несколько дней после отмены Анаприлина.
При феохромоцитоме назначают только в сочетании с альфа-адреноблокаторами.
Нельзя одновременно применять с антипсихотическими препаратами (нейролепгиками) и транквилизаторами.
Препараты, снижающие запасы катехоламинов (например, резерпин) могут усилить действие бета-адреноблокаторов, поэтому больные, принимающие сочетания препаратов, должны находиться под постоянным наблюдением врача на предмет выявления гипотензии и брадикардии.
На фоне лечения Анаприлином следует избегать внутривенного введения верапамила, дилтиазема.
Осторожно применять совместно с психотропными средствами, например, ингибиторами моноаминоксидазы, при их курсовом применении более 2 недель. За несколько дней перед проведением общей анестезии хлороформом или эфиром, необходимо прекратить прием препарата (повышение риска угнетения функции миокарда и развития гипотензии).
У «курильщиков» эффекгивность бета-адреноблокаторов ниже.
Во время лечения не рекомендуется принимать этанол (возможно резкое снижение артериального давления).
Следует отменять препарат перед исследованием содержания в крови и моче катехоламинов, норметанефрина и ванилинминдальной кислоты; титров антинуклеарных антител.
Во время лечения избегать использования натуральной лакрицы; пища, богатая белком, способна увеличить биодоступность.
Применение при беременности и в период лактации
Препарат не рекомендуется применять при беременности. При необходимости применения препарата в период лактации кормление грудью необходимо прекратить.
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
В период лечения необходимо соблюдать осторожность при вождении автотранспорта и занятиях потенциально опасными видами деятельности, требующими повышенной концентрации внимания и быстроты психомоторных реакций.
Передозировка
Симптомы: выраженная брадикардия, головокружение или обморок, выраженное снижение артериального давления, аритмии, затруднение дыхания, цианоз
ногтей пальцев или ладоней или судороги.
Лечение: промывание желудка, назначение активированного угля, при нарушении атриовентрикулярной проводимости — внутривенно вводят 1 -2 мг атропина, эпинефрина, при низкой эффективности осуществляют постановку временного кардиостимулятора; при желудочковой экстрасистолии — лидокаин (препараты IA класса не применяются); при гипотензии — больной должен находиться в положении Тренделенбурга. Если нет признаков отека легких, внутривенно вводят плазмозамещающие растворы, при неэффективности — эпинефрин, допамин, добутамин; при судорогах — внутривенно вводят диазепам; при бронхоспазме ингаляционно или парентерально — бета-адреномиметики.
Форма выпуска и упаковка
По 20 таблеток (для дозировки 10 мг) в контурную ячейковую упаковку из пленки поливинилхлоридной и фольги алюминиевой печатной лакированной или бумаги с полиэтиленовым покрытием.
По 100 таблеток (для дозировки 10 мг и 40 мг) в банки полимерные типа БП.
Каждую банку (для дозировки 10 мг и 40 мг) или 5 контурных ячейковых упаковок по 20 таблеток (для дозировки 10 мг) вместе с инструкцией по медицинскому применению на государственном и русском языках помещают в пачку из картона.
Условия хранения
Хранить в сухом, защищенном от света месте при температуре не выше 25 °С.
Хранить в недоступном для детей месте!
Срок хранения
4 года
Не применять по истечении срока годности.
Условия отпуска из аптек
По рецепту
Производитель
ОАО ”Биосинтез”, Российская Федерация
440033, г. Пенза, ул. Дружбы, 4, тел/факс (8412) 57-72-49,
e-mail: certificate@biosintez.com
Наименование и страна владельца регистрационного удостоверения
ОАО «Биосинтез», Российская Федерация.
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции (товара)
ОАО «Биосинтез», Российская Федерация
440033, г. Пенза, ул. Дружбы, 4, тел/факс (8412) 57-72-49,
e-mail: certificate@biosintez.com
10
| 207706851477976918_ru.doc | 109 кб |
| 614867341477978091_kz.doc | 142.5 кб |
Отправить прикрепленные файлы на почту
Национальный центр экспертизы лекарственных средств, изделий медицинского назначения и медицинской техники
Состав
В состав препарата входит активное вещество пропранолол, а также дополнительные вещества: крахмал, сахар молочный, стеарат кальция, тальк.
Форма выпуска
Таблетки по 10 и 40 мг. В настоящее раствор в/в не выпускается
Фармакологическое действие
Фармакологическая группа — бета-адреноблокаторы. Оказывает гипотензивное, антиаритмическое и антиангинальное воздействие.
Фармакодинамика и фармакокинетика
Основным, активно-действующим веществом выступает пропранолол. Анаприлин является адреноблокатором неизбирательного действия, уменьшает симпатическое влияние на бетта-адренорецепторы сердца, уменьшает частоту и силу сердечных сокращений, снижает сократительную функцию миокарда, регулирует в сторону снижения величину сердечного выброса, блокирует положительный инотропный и хронотропный эффект катехоламинов, уменьшает потребность сердца в кислороде, снижает артериальное давление. Механизм действия лекарства направлен на повышение тонуса бронхов через блокаду бета2-адренорецепторов. Анаприлин увеличивает сократительную способность матки, уменьшает риск кровотечения в родах, послеродовом и послеоперационном периодах.
При приеме внутрь препарат быстро всасывается и выводится из организма. Максимальное пиковое содержание действующего вещества в плазме крови регистрируется через 1 -1.5 часа. Препарат проникает через фетоплацентарный барьер.
Показания к применению таблеток Анаприлина
От чего помогает препарат?
Показаниями к применению Анаприлина являются: артериальная гипертензия, синусовая тахикардия, стенокардия напряжения, наджелудочковая тахикардия, нестабильная стенокардия, мерцательная аритмия (тахисистолическая форма), профилактика приступов мигрени, симпатоадреналовые кризы, НЦД. При артериальной гипертензии препарат эффективен на начальных стадиях заболевания, и поэтому применяется чаще у молодых лиц (до 40 лет). Понижение величины систолического давления сопровождается снижением частоты сердечных сокращений, уменьшением объема сердечного выброса и ударного объема сердца. При ишемической болезни сердца прием препарата уменьшает количество приступов стенокардии, увеличивает резистентность к физической нагрузке. Особенно эффективен при сопутствующей артериальной гипертензии, аритмиях.
Противопоказания
Анаприлин не назначают при артериальной гипотензии, непереносимости компонентов, сердечной недостаточности, атриовентрикулярной блокаде, синусовой брадикардии, синоатриальной блокаде, сахарном диабете, остром инфаркте миокарда, бронхиальной астме, облитерирующих заболеваниях сосудов, метаболическом ацидозе, склонности к бронхоспазму, вазомоторном рините, при беременности, грудном вскармливании.
Побочные действия
Отмечается брадикардия, атриовентрикулярная блокада, бронхиолоспазм, развитие синдрома Рейно, сердечная недостаточность, рвота, мышечная слабость, боли в эпигастральной области, рвота, диарея, кожный зуд, депрессия, гипогликемия у больных инсулинозависимым и повышение уровня глюкозы крови у пациентов, имеющих в анамнезе сахарный диабет инсулинонезависимого типа, нарушение зрения, снижение потенции.
Таблетки Анаприлин, инструкция по применению (Способ и дозировка)
Начальная дозировка лекарства при артериальной гипертензии – 40 мг, дважды в день. В сутки не более 320 мг.
При нарушениях сердечного ритма, стенокардии: трижды в день по 20 мг с постепенным увеличением дозы до 120 мг на 2-3 приема.
Как принимать для профилактики мигрени и при эссенциальном треморе? Сначала назначают по 20 мг препарата 2-3 раза в сутки, затем дозу могут доводить до 160 мг.
Согласно инструкции по применению Анаприлина при патологии почечной системы коррекция дозировок не требуется.
Передозировка
При передозировке лекарственного средства возможны такие проявления: судороги, аритмия, головокружение, брадикардия, бронхоспазмы, сердечная недостаточность, акроцианоз, затрудненность дыхания. Требуется промывание желудка и использование адсорбирующих веществ.
Может закончиться смертью передозировка препарата совместно с употреблением спиртного.
Взаимодействие
Анаприлин взаимно усиливает отрицательное воздействие дилтиазема и верпамила на миокард, тормозит выведение лидокаина, пролонгирует время действия неполяризующих миорелаксантов. Гипотензивное действие ослабляется при одновременном приеме с глюкокортикостероидами, эстрогенами, НПВС. Гипотензивный эффект усиливается при применении нитратов. Антациды и гепарин снижают концентрацию препарата в крови, фенотиазины и циметидин – повышают. Не допускается одновременное применение с ингибиторами МАО. Анаприлин повышает концентрацию теофиллина в плазме, замедляет его метаболизм.
Условия продажи
Требуется рецепт.
Условия хранения
В темном, сухом, недоступном для детей месте.
Срок годности
Не более 4 лет.
Особые указания
Противопоказан прием препарата совместно с транквилизаторами и нейролептиками. При длительном лечении препаратом Анаприлин рекомендуется одновременно принимать сердечные гликозиды. Отмена препарата должна проводиться постепенно, чтобы не допустить развитие острой ишемии миокарда или бронхолоспазма. При аритмиях бета-адреноблокатор Анаприлин способствует нормализации синусового ритма, переходу мерцания предсердий из тахиситолической в брадисистолическую и уменьшению субъективных перебоев в работе сердца. Возможно угнетение реакции и внимания, что нужно учитывать при назначении лекарственного средства водителям, операторам и лицам аналогичных профессий.
Рецепт на латинском:
Rp.: Anaprilini 0,01
D. t. d. N 20 in tabul.
S.
Совместимость с алкоголем
Вещества несовместимы. Является очень опасным употреблять данное лекарство и алкоголь вместе.
Анаприлин при беременности
Лекарственное средство противопоказано при беременности и лактации.
Аналоги Анаприлина
Совпадения по коду АТХ 4-го уровня:
Аналогами являются средства: Пранолол, Обзидан.
Отзывы об Анаприлине
Средство считается эффективным и недорогим. Помогает Анаприлин при ВСД, быстро понижает давление, стабилизирует работу сердца, нормализует сердечный ритм. Отзывы об Анаприлине на форумах, свидетельствуют о том, что лекарство направлено на устранение симптомов и не помогает справиться с самой причиной заболевания. Встречаются и побочные действия препарата.
Цена Анаприлина, где купить
Цена таблеток Анаприлин составляет 10 рублей за пачку 30 штук по 40 мг.
Купить упаковку 50 штук по 10 мг можно за 20 рублей.
- Интернет-аптеки РоссииРоссия
ЗдравСити
-
Анаприлин таблетки 40мг 50штБиосинтез
-
Анаприлин Реневал таблетки 40мг 112штПФК Обновление
-
Анаприлин таблетки 40мг 50штОзон ООО
-
Анаприлин таблетки 40мг 100штОзон ООО
-
Анаприлин таблетки 10мг 50штОзон ООО
показать еще
Мерцательная аритмия (мерцание предсердий, фибрилляция предсердий) – это один из видов нарушений сердечного ритма, для которого характерно быстрое нерегулярное сокращение предсердий с частотой 350–700 в минуту. Если пароксизм мерцательной аритмии длится свыше 48 часов, резко возрастает риск тромбообразования и развития тяжелого ишемического инсульта. Хроническая форма мерцательной аритмии способствует быстрому прогрессированию хронической сердечно-сосудистой недостаточности.
Пациенты с мерцательной аритмией в практике кардиолога встречаются нередко. В общей структуре заболеваемости разными видами аритмии на долю мерцательной приходится около 30%. С возрастом ее распространенность увеличивается. Так, до 60 лет этот вид аритмии наблюдается у 1% людей, а после 60 лет заболевание выявляется уже у 6%.
Формы заболевания
Классификацию форм мерцательной аритмии проводят с учетом электрофизиологических механизмов, этиологических факторов и особенностей клинического течения.
По длительности течения патологического процесса выделяют следующие формы мерцательной аритмии:
- пароксизмальная (преходящая) – приступ в большинстве случаев длится не более суток, но может продолжаться до недели;
- персистирующая – признаки мерцательной аритмии сохраняются свыше 7 суток;
- хроническая – ее основной отличительной особенностью является неэффективность электрической кардиоверсии.
Персистирующая и преходящая формы мерцательной аритмии могут иметь рецидивирующее течение, т. е. приступы фибрилляции предсердий могут возникать повторно.
В зависимости от типа предсердного нарушения ритма мерцательная аритмия подразделяется на два вида:
- Мерцание (фибрилляция) предсердий. Слаженное сокращение предсердий отсутствует, так как происходит некоординированное сокращение отдельных групп волокон мышц. В атриовентрикулярном соединении накапливается множество электрических импульсов. Некоторая часть их начинает распространяться на миокард желудочков, вызывая их сокращения. В зависимости от частоты сокращений желудочков мерцательная аритмия подразделяется на брадисистолическую (менее 60 сокращений в минуту), нормосистолическую (60–90 сокращений в минуту) и тахисистолическую (свыше 90 сокращений в минуту).
Во время пароксизма мерцательной аритмии предсердия сокращаются неэффективно. При этом полного заполнения желудочков не происходит, и в момент их сокращения периодически отсутствует выброс крови в аорту.
Причины мерцательной аритмии
Причиной мерцательной аритмии могут быть как заболевания сердца, так и целый ряд других патологий. Наиболее часто возникновение мерцательной аритмии происходит на фоне тяжелой сердечной недостаточности, инфаркта миокарда, артериальной гипертонии, кардиосклероза, кардиомиопатий, миокардита, ревматических пороков сердца.
Другими причинами мерцательной аритмии являются:
- тиреотоксикоз (тиреотоксическое сердце);
- гипокалиемия;
- интоксикация адреномиметиками;
- передозировка сердечными гликозидами;
- алкогольная кардиопатия;
- хронические обструктивные заболевания легких;
- тромбоэмболия легочной артерии (ТЭЛА).
Если причину развития мерцательной аритмии установить не удается, ставится диагноз идиопатической формы заболевания.
Симптомы мерцательной аритмии
Клиническая картина мерцательной аритмии зависят от состояния клапанного аппарата сердца и миокарда, формы заболевания (постоянная, пароксизмальная, тахисистолическая или брадисистолическая), а также особенностей психоэмоционального состояния пациента.
Наиболее тяжело переносится пациентами тахисистолическая мерцательная аритмия. Ее симптомами являются:
- учащенное сердцебиение;
- перебои и боли в сердце;
- одышка, усиливающаяся при физической нагрузке.
Первоначально мерцательная аритмия носит приступообразный характер. Дальнейшее развитие заболевания с изменением частоты и продолжительности пароксизмов у каждого больного происходит по-разному. У части больных приступы возникают крайне редко, и отсутствует тенденция к прогрессированию. У других, наоборот, уже после 2-3 эпизодов мерцательной аритмии заболевание переходит в персистирующую или хроническую форму.
По-разному ощущают пациенты и приступы мерцательной аритмии. У некоторых приступ не сопровождается какими-либо неприятными симптомами, и такие пациенты узнают о наличии у них аритмии только при прохождении медицинского обследования. Но чаще всего симптомы мерцательной аритмии бывают интенсивно выраженными. К ним относятся:
- ощущение хаотичных сердцебиений;
- мышечная дрожь;
- выраженная общая слабость;
- страх смерти;
- полиурия;
- повышенная потливость.
В тяжелых случаях возникает сильное головокружение, обморочные состояния, развиваются приступы Морганьи – Адамса – Стокса.
После восстановления нормального сердечного ритма все признаки мерцательной аритмии прекращаются. При постоянной форме заболевания пациенты со временем перестают замечать проявления аритмии.
При мерцательной аритмии в ходе аускультации сердца выслушивают различной громкости беспорядочные тона. Пульс аритмичный, пульсовые волны имеют разную амплитуду. Еще одним симптом мерцательной аритмии является дефицит пульса – число пульсовых волн меньше, чем число сердечных сокращений. Развитие дефицита пульса связано с тем, что не каждое сокращение желудочков сопровождается выбросом крови в аорту.
При трепетании предсердий пациенты жалуются на пульсацию шейных вен, дискомфорт в области сердца, одышку, ощущение сердцебиений.
Диагностика
Диагностика мерцательной аритмии обычно не представляет сложности, и диагноз ставится уже при физикальном обследовании пациента. При пальпации периферической артерии определяют неупорядоченный ритм пульсации ее стенок, при этом напряжение и наполнение каждой пульсовой волны различно. При аускультации сердца выслушивают значительные колебания громкости и неритмичность сердечных тонов. Изменение громкости I тона, следующего за диастолической паузой, объясняется разной величиной диастолического наполнения желудочков кровью.
Для подтверждения диагноза проводят запись электрокардиограммы. Для мерцательной аритмии характерны следующие изменения:
- хаотичное расположение QRS желудочковых комплексов;
- отсутствие зубцов P или определение на их месте предсердных волн.
При необходимости проводят суточный мониторинг ЭКГ, позволяющий уточнить форму мерцательной аритмии, длительность приступа, его связь с физической нагрузкой. Для подбора антиаритмических средств и выявления симптомов ишемии миокарда выполняют тесты с физической нагрузкой (тредмил-тест, велоэргометрия).
Эхокардиография (ЭхоКГ) дает возможность оценить размеры сердечных полостей, выявить наличие внутрисердечных тромбов, признаков возможного поражения перикарда и клапанного аппарата, кардиомиопатии, оценить сократительную функцию левого желудочка. Результаты ЭхоКГ помогают в выборе препаратов для антиаритмической и антитромбической терапии.
С целью детальной визуализации структур сердца проводят мультиспиральную или магниторезонансную томографию сердца.
Определить механизм формирования мерцательной аритмии помогает метод чреспищеводного электрофизиологического исследования. Это исследование проводится всем пациентам с мерцательной аритмией, которым планируется имплантация искусственного водителя ритма (кардиостимулятора) или выполнение катетерной абляции.
Лечение мерцательной аритмии
Лечение мерцательной аритмии направлено на восстановление и поддержание правильного сердечного ритма, профилактику возникновения повторных пароксизмов, предотвращение образования тромбов и развития тромбоэмболических осложнений.
Для прерывания приступа мерцательной аритмии пациенту под контролем ЭКГ и уровня артериального давления внутривенно вводят антиаритмические препараты. В некоторых случаях используют сердечные гликозиды или блокаторы медленных кальциевых каналов, которые способствуют улучшению самочувствия пациентов (уменьшение слабости, одышки, ощущения сердцебиений) за счет снижения частоты сердечных сокращений.
При неэффективности консервативной терапии лечение мерцательной аритмии проводят путем нанесения электрического импульсного разряда на область сердца (электрическая кардиоверсия). Данный метод позволяет восстановить сердечный ритм в 90% случаев.
Если мерцательная аритмия длится свыше 48 часов, резко возрастает риск тромбообразования и развития тромбоэмболических осложнений. Для их профилактики назначаются антикоагулянтные препараты.
После того, как ритм сердца будет восстановлен, показан длительный прием антиаритмических препаратов с целью предупреждения повторных эпизодов мерцательной аритмии.
При хронической форме мерцательной аритмии лечение состоит в постоянном приеме антикоагулянтов, антагонистов кальция, сердечных гликозидов и адреноблокаторов. Проводится активная терапия основного заболевания, вызвавшего развитие мерцательной аритмии.
С целью радикального устранения мерцательной аритмии выполняют радиочастотную изоляцию легочных вен. В ходе этой малоинвазивной процедуры производят изоляцию расположенного в устье легочных вен очага эктопического возбуждения. Эффективность радиочастотной изоляции легочных вен достигает 60%.
При постоянной форме мерцательной аритмии или часто повторяющихся пароксизмах возникают показания к проведению радиочастотной абляции (РЧА) сердца. Ее суть заключается в прижигании атриовентрикулярного узла при помощи особого электрода, что приводит к полной AV-блокаде с дальнейшей установкой постоянного кардиостимулятора.
Диета при мерцательной аритмии
В комплексной терапии мерцательной аритмии немаловажная роль отводится правильному питанию. Основу рациона должны составлять нежирные белковые и растительные продукты. Пищу следует принимать часто небольшими порциями. Ужин должен быть не позднее чем за 2,5-3 часа до сна. Такой подход позволяет предотвратить излишнюю стимуляцию рецепторов блуждающего нерва, влияющего на функции синусового узла.
Пациентам с мерцательной аритмией следует отказаться от крепкого чая, кофе, спиртных напитков, так как они могут спровоцировать приступ.
При мерцательной аритмии диета должна включать в себя большое количество продуктов, богатых калием и магнием. К таким продуктам относятся:
- соевые бобы;
- орехи (кешью, миндаль, арахис);
- зародыши пшеницы;
- пшеничные отруби;
- бурый рис;
- фасоль;
- шпинат;
- овсяные хлопья;
- апельсины;
- бананы;
- печеный картофель;
- томаты.
Для сохранения в блюдах максимального количества микроэлементов и витаминов лучше всего готовить их на пару или запекать. Полезно включать в меню овощные, фруктовые или ягодные смузи.
Возможные осложнения и последствия
Наиболее частыми осложнениями мерцательной аритмии являются прогрессирующая сердечная недостаточность и тромбоэмболии. У пациентов с митральным стенозом мерцательная аритмия нередко становится причиной образования внутрипредсердного тромба, способного закупорить атриовентрикулярное отверстие. Это приводит к внезапной смерти.
Образующиеся внутрисердечные тромбы с током артериальной крови разносятся по организму и приводят к тромбоэмболии разных органов. Примерно в 65% случаев тромбы попадают в сосуды головного мозга, вызывая развитие ишемического инсульта. По данным медицинской статистики каждый шестой ишемический инсульт диагностируется у пациентов, страдающих мерцательной аритмией. Факторами, повышающими риск развития данного осложнения, являются:
- пожилой возраст (старше 65 лет);
- ранее перенесенная тромбоэмболия любой локализации;
- наличие сопутствующей патологии (артериальная гипертония, сахарный диабет, застойная сердечная недостаточность).
Развитие мерцательной аритмии на фоне нарушения сократительной функции желудочков и пороков сердца приводит к формированию сердечной недостаточности. При гипертрофической кардиомиопатии и митральном стенозе развивающаяся сердечная недостаточность протекает по типу сердечной астмы или отека легкого. Острая левожелудочковая недостаточность всегда развивается в результате нарушения оттока крови из левых отделов сердца, который приводит к значительному росту давления в системе легочных вен и капилляров.
Самым тяжелым проявлением сердечной недостаточности на фоне мерцательной аритмии является аритмогенный шок, обусловленный низким сердечным выбросом.
Мерцательная аритмия способна переходить в фибрилляцию желудочков, что приводит к летальному исходу.
Чаще всего мерцательная аритмия осложняется формированием хронической сердечной недостаточности, которая прогрессирует с той или иной скоростью и приводит к развитию дилатационной аритмической кардиомиопатии.
Прогноз
Прогноз при мерцательной аритмии определяется причиной, вызвавшей развитие нарушения сердечного ритма, и наличием осложнений. К развитию сердечной недостаточности быстро приводит мерцательная аритмия, возникшая на фоне пороков сердца и тяжелых поражений миокарда (дилатационная кардиомиопатия, диффузный или общий кардиосклероз, крупноочаговый инфаркт миокарда).
Наличие мерцательной аритмии повышает летальность при кардиологических заболеваниях боле чем в 1,5 раза.
Неблагоприятен прогноз и при мерцательной аритмии, осложнившейся тромбоэмболией.
Более благоприятный прогноз у пациентов с удовлетворительным состоянием желудочков и миокарда. Однако если пароксизмы мерцательной аритмии возникают часто, качество жизни больных значительно ухудшается.
Идиопатическая форма мерцательной аритмии обычно не вызывает ухудшения самочувствия, пациенты чувствуют себя здоровыми и ведут практически привычный образ жизни.
Профилактика
С целью профилактики мерцательной аритмии необходимо своевременно выявлять и активно лечить заболевания сердечно-сосудистой и дыхательной систем.
Вторичная профилактика мерцательной аритмии направлена на предупреждение возникновения новых эпизодов нарушения сердечного ритма и включает:
- длительную медикаментозную терапию антиаритмическими препаратами;
- выполнение кардиохирургических вмешательств при наличии показаний;
- отказ от употребления спиртных напитков;
- ограничение психических и физических перегрузок.
Методики назначения лекарств
Назначает список лекарств от мерцательной аритмии сердца и определяет схему приема только врач-кардиолог. Вывод он делает после тщательной диагностики и определения формы аритмии.
Диагностика
Первое исследование. которое проводится обязательно – кардиография. Она может выявить практически все формы патологии. После проведения ЭКГ рассматриваются ее результаты, оценивают количество и качество зубцов. Иногда применяются дополнительные методики, так как признаки бывают неярко выраженными:
- Холтеровское монтирование. Эта методика позволит оценить работу сердца в привычных бытовых условиях, то есть с периодическими нагрузками. Монтирование используется, если результат кардиограммы оказались неинформативными, то есть аритмия возникает приступами. Не всегда удается это сделать за сутки, иногда требуется даже 7 дней. Эта методика помогает установить сам факт мерцания и локализацию отклонений, тип, длительность приступа, параметры отклонения ритма.
- ЭхоКГ – УЗИ сердца. Эта методика безопасна, поэтому используется для пациента любого возраста и состояния. Ультразвуковые волны помогут определить, правильно ли происходят сокращения, увидеть структурные изменения миокарда, аневризмы, новообразования.
- Чреспищеводное электрофизиологическое исследование. Через рот или нос вводится электрод, который размещается непосредственно возле сердца. Исследование проводится при стимуляции физиологическими дозами электрического тока. То есть это исследование с провокацией.
Формы
Методы лечения мерцательной аритмии зависят от формы патологии, она может быть:
- Острая – появляется при приеме слишком большой дозы алкоголя, кофе. Зачастую имеет появляется однократно.
- Пароксизмальная – приступы, которые длятся недолго, проходят сами. Для них характерно чередование с нормальным ритмом.
- Персистирующая – мерцание долговременное, самостоятельно не проходит. Зато помогают специальные сердечные средства.
- Постоянная – хронический сбой сердечного ритма, имеет яркие симптомы, и лечение иногда требуется радикальное.
Общие принципы медикаментозной терапии
Препараты для лечения разных форм мерцательной аритмии применяются различные, порой даже врачу сложно сразу определить, что назначать. Поэтому самостоятельное определение групп медикаментов очень опасно. Общие принципы подбора препаратов основываются на форме патологии.
В первую очередь лечить приходится ту болезнь, которая спровоцировала аритмию. Это может быть гипертония, дисфункция щитовидки, патологии легких, диабет. Иногда требуется замена уже используемых для лечения других заболеваний средств. Так, препарат «Вазобрал» вызывает аритмию из-за высокого содержания кофеина.
- При пароксизмальной и персистирующей аритмии назначаются медикаменты, которые способны предупредить приступ, то есть профилактические.
- Чтобы остановить начавшийся приступ, используются внутривенные инъекции. Так удается получить быстрый результат.
- При постоянной аритмии зачастую нецелесообразен прием препаратов, поддерживающих синусовый ритм. Но это определяет только врач.
- Независимо от формы мерцательной аритмии назначается лечение, направленное на разжижение крови, то есть препятствующее образованию тромбов.
Антиаритмические
Таблетки для лечения мерцательной аритмии подбираются по нескольким важным показателям:
- побочные эффекты;
- состояние сердечных тканей;
- возможность комбинирования с другими препаратами, которые используются или будут назначаться.
Обратите внимание! Антиаритмические препараты при мерцательной аритмии делятся на четыре класса.
Блокаторы натриевых каналов
Эти препараты классифицируются по интенсивности их влияния на проводящие каналы. Лечение мерцательной аритмии может проводиться такими средствами:
- «Аллапинин». Эффекты: подавление деполяризации, блокировка бета-аденорецепторов, обезболивание, седативное воздействие. Стандартная схема приема: 25 мг через 6-8 часов, после еды.
- «Новокаинамид». Принимается однократно 6 таблеток, если результата нет, то пить по две штуки каждые два часа. Если имеется сердечная недостаточность, доза сокращается в 3 раза.
- «Пропафенон». Перекрывает не только натриевые каналы, но и бета-адренорецепторы. Помогает купировать приступ, используется при стационарном лечении. Выпускаются аналоги: «Пропанорм» и «Ритмонорм».
- «Хинидин». Для купирования приступа принято давать больному сразу 2 таблетки, далее по 1 через каждый час. Необходимо достичь концентрации действующего вещества в 1000 мг.
Бета-адреноблокаторы
Подобные средства от аритмии помогают замедлить интенсивность сокращения сердца. Бета-адреноблокаторами лечат и другие сердечные патологии: ишемию, гипертонию и другие.
Среди популярных препаратов:
- «Пропранолол».
- «Атенолол».
- «Бетаксолол».
- «Бисапролол».
- «Метрополол».
- «Тимолол».
Дозировку и курс приема средств определяют в зависимости от показаний и сопутствующих сердечных патологий.
Блокаторы калиевых каналов
Эта группа медикаментов влияет на калиевые каналы, продлевает развитие потенциала действия, замедляя проведение импульса и снижая возбудимость миокарда.
- «Амиодарон» эффективен для прерывания приступа аритмии. Возможно использование для лечения в условиях стационара, но только под постоянным контролем кардиолога.
- «Кордарон» имеет то же действующее вещество, что и предыдущий препарат, но более доступен.
- «Соталекс».
Блокаторы кальциевых каналов
Сюда относится «Верапамил», «Дилтиазем». Замедляют поступление ионов кальция в клетке, отчего расширяются сосуды, улучшается кровоток в миокарде. Все четыре описанные выше группы препаратов воздействуют непосредственно на проведение электрических импульсов в миокарде. Но в лечении аритмии участвуют и другие средства.
Атикоагулянты
Современные методы лечения предусматривают использование разжижающих препаратов. Такие средства необходимо применять, даже когда антиаритмическая терапия дала хорошие результаты. Новейшие и давно знакомые таблетки:
- «Варфарин». Его действие направлено на подавление синтеза веществ в печени, которые принимают участие в процессе свертывания крови.
- «Эликвис» помогает снизить риск развития инсульта, тромбоэмболии, используется для разжижения крови в таблетированной форме.
Гликозиды
Действие этих лекарственных препаратов направлено на замедление ЧСС и повышение их эффективности. В лечение других сердечных патологий используются разные препараты. Перечень действенных:
- «Дигитоксин».
- «Дигоксин».
- «Кардиовален».
- «Целанид».
Пути воздействия
Чтобы устранить эктопические нарушения сердечного ритма, назначаются антиаритмические препараты. Механизм действия таких лекарств направлен на электрофизиологические свойства клеток рабочего миокарда:
- Снижение скорости потенциала действия, что способствует замедлению проведения возбуждения.
- Уменьшение возбудимости миокарда.
- Сокращение времени относительной рефрактерности, что приводит к укорачиванию интервала, когда внеочередной импульс может спровоцировать сокращение сердца.
- Удлинение периода эффективной рефрактерности, что важно при тахикардиях и для устранения импульсов, которые возникают спустя слишком маленький интервал после оптимального сокращения.
- Наращивание скорости проведения возбуждения, что способствует гомогенизации и препятствует феномену re-entry («повторный вход»).
- Угнетение очага эктопического автоматизма, что связано с удлинением периода диастолической деполяризации.
- Устранение различий в скорости проведения возбуждения и показателях рефрактерности.
- Снижение сердечной чувствительности к электрическому разряду и опасности фибрилляции желудочков.
Классификация антиаритмических препаратов
Все медикаменты этой группы делятся на четыре класса. Дополнительно первый класс разделяется еще на три подкласса. Данная классификация основана на степени влияния лекарств на способность клеток сердца осуществлять выработку и проведение электрических сигналов. Разные классы антиаритмических препаратов имеют свои пути воздействия, поэтому при разных видах аритмии их эффективность будет отличаться.
К первому классу относятся блокаторы быстрых натриевых каналов. Подкласс IA включает такие медикаменты, как «Хинидин», «Дизопирамид», «Новокаинамид», «Гилуритмал». К подклассу IB относятся «Пиромекаин», «Токаинид», «Дифенин», «Лидокаин», «Априндин», «Тримекаин», «Мексилетин». Подкласс IC формируют такие средства, как «Этмозин», «Ритмонорм» («Пропафенон»), «Аллапинин», «Этацизин», «Флекаинид», «Индекаинид», «Боннекор», «Лоркаинид».
Второй класс составляют бета-адреноблокаторы («Метопролол», «Надолол», «Алпренолол», «Корданум», «Пропранолол», «Ацебуталол», «Пиндолол», «Тразикор», «Эсмолол»).
К третьему классу относятся блокаторы калиевых каналов: «Бретилия тозилат», «Амиодарон», «Соталол».
Четвертый класс включает блокаторы медленных кальциевых каналов (например, «Верапамил»).
Список антиаритмических препаратов на этом не заканчивается. Выделяют также сердечные гликозиды, хлорид калия, аденозинтрифосфат натрия, сульфат магния.
Лекарства первого класса
Блокаторы быстрых натриевых каналов останавливают поступление в клетки натрия, что влечет замедление прохождения по миокарду волны возбуждения. Благодаря этому купируются условия для быстрой циркуляции в сердце патологических сигналов, и аритмия устраняется. Рассмотрим подробнее группы антиаритмических препаратов, относящихся к первому классу.

Лекарства класса IA
Назначаются такие антиаритмические препараты при экстрасистолии (желудочковой и суправентрикулярной), а также с целью восстановления синусового ритма в случае фибрилляции предсердий (мерцательная аритмия). Помимо этого, они применяются для профилактики повторных приступов.
«Новокаинамид» и «Хинидин» — эффективные антиаритмические препараты при тахикардии. Расскажем о них подробнее.
«Хинидин»
Этот медикамент используется в случае пароксизмальной суправентрикулярной тахикардии, а также при пароксизмах фибрилляции предсердий, чтобы восстановить синусовый ритм. Чаще всего лекарство назначается в форме таблеток.
Отравление антиаритмическими препаратами случается редко, однако при приеме «Хинидина» возможны побочные эффекты в виде расстройства пищеварения (рвота, жидкий стул) и головной боли. Кроме того, применение этого медикамента способно вызывать снижение уровня тромбоцитов в крови, замедление внутрисердечной проводимости, снижение сократимости миокарда. Наиболее опасное побочное явление – развитие желудочковой тахикардии особой формы, которая может стать причиной внезапной смерти пациента. Вот почему терапию «Хинидином» следует осуществлять только с контролем электрокардиограммы и под наблюдением специалиста.
Лекарство противопоказано при внутрижелудочковой и атриовентрикулярной блокаде, интоксикации сердечными гликозидами, тромбоцитопении, артериальной гипотензии, сердечной недостаточности, беременности.
«Новокаинамид»
Данный медикамент имеет те же показания к применению, что и «Хинидин». Достаточно часто его назначают с целью купирования пароксизмов фибрилляции предсердий. При внутривенной инъекции «Новокаинамида» возможно резкое снижение артериального давления, вследствие этого необходимо вводить раствор максимально медленно.
В числе побочных явлений выделяют тошноту, рвоту, изменения в составе крови, нарушения со стороны нервной системы в виде головокружения, головной боли, в редких случаях спутанности сознания. Если использовать препарат постоянно, может развиться волчаночноподобный синдром (серозиты, артриты, лихорадка), микробная инфекция в ротовой полости, сопровождающаяся медленным заживлением ранок и язв и кровоточивостью десен. Кроме этого, «Новокаинамид» может спровоцировать аллергическую реакцию, в данном случае первым признаком будет появление мышечной слабости при введении лекарства.
Применять медикамент запрещено при атриовентрикулярной блокаде, тяжелых формах почечной и сердечной недостаточности, артериальной гипотензии и кардиогенном шоке.
Класс IB
Такие лекарства оказывают слабое воздействие на синусовый узел, атриовентрикулярное соединение и предсердия, поэтому неэффективны в случае суправентрикулярной аритмии. Назначаются данные антиаритмические препараты при экстрасистолии, пароксизмальной тахикардии, то есть для терапии желудочковых нарушений ритма. Также они используются для лечения аритмий, которые спровоцированы передозировкой сердечных гликозидов.
Список антиаритмических препаратов этого класса довольно обширен, однако наиболее часто применяется средство «Лидокаин». Как правило, его вводят внутривенно в случае тяжелых желудочковых нарушений ритма, в т. ч. при инфаркте миокарда.
«Лидокаин» способен нарушить функционирование нервной системы, что проявляется головокружениями, судорогами, проблемами с речью и зрением, расстройством сознания. Если ввести препарат в большой дозе, возможно замедление сердечного ритма, снижение сократимости сердца. Кроме того, вероятны аллергические реакции в виде отека Квинке, крапивницы, кожного зуда.
«Лидокаин» противопоказан при атриовентрикулярной блокаде, синдроме слабости синусового узла. Медикамент не назначают в случае тяжелой суправентрикулярной аритмии, поскольку возрастает риск фибрилляции предсердий.
Класс IC
Лекарства, относящиеся к этому классу, удлиняют внутрисердечную проводимость, в особенности в системе Гиса-Пуркинье. Они обладают выраженными аритмогенными свойствами, поэтому в настоящее время их используют ограниченно.
Список антиаритмических препаратов этого класса был приведен выше, но из них в основном применяется только «Пропафенон» («Ритмонорм»). Он назначается при суправентрикулярных и желудочковых аритмиях, в т. ч. при ВПВ-синдроме. Поскольку есть риск аритмогенного эффекта, медикамент должен использоваться под контролем доктора.
Кроме аритмий, этот препарат способен вызвать прогрессирование сердечной недостаточности и ухудшение сократимости сердца. В числе побочных явлений можно выделить возникновение металлического привкуса во рту, тошноты и рвоты. Не исключены такие негативные эффекты, как нарушения зрения, изменения в анализе крови, головокружение, бессонница, депрессия.
Бета-адреноблокаторы
Когда повышается тонус симпатической нервной системы, к примеру, в случае стресса, при гипертонии, вегетативном расстройстве, ишемии, в крови появляется много катехоламинов, в том числе адреналина. Данные вещества воздействуют на бета-адренорецепторы миокарда, что приводит к электрической сердечной нестабильности и появлению аритмий.
Бета-адреноблокаторы предупреждают чрезмерную стимуляцию рецепторов и тем самым защищают миокард. Кроме этого, они снижают возбудимость клеток проводящей системы, что влечет замедление сердечного ритма.
Медикаменты данного класса применяются при лечении трепетания и фибрилляции предсердий, для профилактики и купирования суправентрикулярной аритмии. Кроме того, они помогают побороть синусовую тахикардию.
Малоэффективные рассматриваемые антиаритмические препараты при мерцательной аритмии, за исключением случаев, когда патология обусловлена именно избытком в крови катехоламина.
Для терапии нарушений ритма зачастую применяются «Метопролол» и «Анаприлин». Эти лекарства имеют побочные эффекты в виде замедления пульса, снижения сократимости миокарда, возникновения атриовентрикулярной блокады. Данные медикаменты способны спровоцировать похолодание конечностей и ухудшение периферического кровотока. Кроме того, препараты оказывают влияние на нервную систему, вызывая сонливость, головокружения, депрессию, ухудшение памяти. Также они изменяют проводимость в нервах и мышцах, что проявляется утомляемостью и слабостью.
Бета-адреноблокаторы запрещено использовать при кардиогенном шоке, отеке легких, инсулинозависимом сахарном диабете, бронхиальной астме. Также противопоказаниями выступают атриовентрикулярная блокада второй степени, синусовая брадикардия.
Блокаторы калиевых каналов
В список антиаритмических препаратов данной группы входят средства, замедляющие в клетках сердца электрические процессы и тем самым блокирующие калиевые каналы. Самое известное лекарство этого класса – «Амиодарон» («Кордарон»). Помимо прочего, оно воздействует на М-холино- и адренергические рецепторы.
«Кордарон» используют для лечения и профилактики желудочковой, мерцательной и суправентрикулярной аритмии, нарушений ритма сердца на фоне ВПВ-синдрома. Медикамент назначается также в целях предотвращения угрожающей жизни желудочковой аритмии у пациентов с острым инфарктом. Помимо этого, его применяют для уменьшения частоты сердечных сокращений при постоянной фибрилляции предсердий.
Если использовать средство длительно, может развиться интерстициальный фиброз легких, измениться цвет кожи (появление фиолетового оттенка). В некоторых случаях появляются головные боли, нарушения сна, памяти, зрения. Прием «Амиодарона» может явиться причиной развития синусовой брадикардии, запоров, тошноты и рвоты.
Не назначают медикамент при исходной брадикардии, удлинении интервала Q-T, нарушении внутрисердечной проводимости, болезнях щитовидной железы, артериальной гипотензии, беременности, бронхиальной астме.
Блокаторы медленных кальциевых каналов
Эти лекарства осуществляют блокировку медленного тока кальция, за счет чего подавляются эктопические очаги в предсердиях и снижается автоматизм синусового узла. В список антиаритмических препаратов данной группы входит «Верапамил», который назначается с целью профилактики и купирования пароксизмов суправентрикулярной тахикардии, для терапии суправентрикулярной экстрасистолии. «Верапамил» неэффективен в случае желудочковых нарушений ритма.
К побочным эффектам относятся атриовентрикулярная блокада, синусовая брадикардия, артериальная гипотензия, а в некоторых случаях — уменьшение сократительных способностей сердца.
Сердечные гликозиды
Классификация антиаритмических препаратов не будет полной без упоминания этих средств. К ним относятся такие лекарства, как «Целанид», «Коргликон», «Дигитоксин», «Дигоксин» и др. Они применяются для восстановления синусового ритма, купирования суправентрикулярных тахикардий, снижения частоты сокращений желудочков в случае фибрилляции предсердий. При использовании сердечных гликозидов нужно следить за своим состоянием. Признаки дигиталисной интоксикации проявляются болями в животе, тошнотой и рвотой, головными болями, нарушениями зрения и сна, кровотечениями из носа.
Запрещено применять данные антиаритмические препараты при брадикардии, синдроме ВПВ, внутрисердечных блокадах. Не назначаются они в случае пароксизмальной желудочковой тахикардии.
Сочетание антиаритмических препаратов
При эктопических ритмах в клинической практике применяются некоторые сочетания медикаментов. Так, «Хинидин» может использоваться совместно с сердечными гликозидами для лечения упорной экстрасистолии. С бета-адреноблокаторами «Хинидин» может назначаться для купирования желудочковой аритмии, не поддающейся другому лечению. Совместное применение бета-адреноблокаторов и сердечных гликозидов дает хороший эффект при желудочковой и наджелудочковой экстрасистолии, а также позволяет предупредить рецидивы тахиаритмий и эктопических тахикардий.
Классификация
В основе стандартной классификации противоаритмических средств лежит их способность воздействовать на выработку электрических сигналов в кардиомиоцитах и их проведение. Их подразделяют на четыре основных класса, каждый из которых имеет свой путь воздействия. Эффективность лекарств при разных видах аритмии будет отличаться.
- Мембраностабилизирующие блокаторы натриевых каналов — «Хинидин», «Лидокаин», «Флекаинид». Мембраностабилизаторы воздействуют на функциональность миокарда.
- Бета-блокаторы — «Пропранолол», «Метапролол», «Бисопролол». Они снижают смертность от острой коронарной недостаточности и предупреждают рецидивы тахиаритмий. Лекарства данной группы координируют иннервацию сердечной мышцы.
- Блокаторы калиевых каналов — «Амиодарон», «Соталол», «Ибутилид».
- Антагонисты кальция — «Верапамил», «Дилтиазем».
- Прочие: сердечные гликозиды, седативные препараты, транквилизаторы, нейротропные средства оказывают комбинированное влияние на функции миокарда и его иннервацию.
Представители основных групп и их действие
1А класс
Наиболее распространенным препаратом из группы антиаритмиков 1А класса является «Хинидин», который изготавливают из коры хинного дерева.
Это медикаментозное средство блокирует проникновение ионов натрия в кардиомиоциты, понижает тонус артерий и вен, обладает раздражающим, обезболивающим и жаропонижающим действием, угнетает деятельность головного мозга. «Хинидин» обладает выраженной антиаритмической активностью. Он эффективен при различных видах аритмий, но вызывает побочные эффекты при неправильном дозировании и применении. «Хинидин» оказывает влияние на ЦНС, сосуды и гладкую мускулатуру.
Принимая препарат, его не следует разжевывать, чтобы не получить раздражения слизистой ЖКТ. Для лучшего защитного эффекта рекомендуют принимать «Хинидин» во время еды.
1B класс
Антиаритмик 1В класса — «Лидокаин». Он обладает антиаритмической активностью благодаря способности увеличивать проницаемость мембран для калия и блокировать натриевые каналы. Только значительные дозы препарата могут повлиять на сократимость и проводимость сердца. Лекарство купирует приступы желудочковой тахикардии в постинфарктном и раннем послеоперационном периоде.
Чтобы остановить аритмический приступ, необходимо ввести внутримышечно 200 мг «Лидокаина». При отсутствии положительного терапевтического эффекта инъекцию повторяют спустя три часа. В тяжелых случаях лекарство вводят внутривенно струйно, а затем переходят к внутримышечным уколам.
1C класс
Антиаритмики 1С класса удлиняют внутрисердечную проводимость, но обладают выраженным аритмогенным эффектом, что ограничивает в настоящее время их применение.
Наиболее распространенным средством данной подгруппы является «Ритмонорм» или «Пропафенон». Это лекарство предназначено для лечения экстрасистолии — особой формы аритмии, обусловленной преждевременным сокращением сердечной мышцы. «Пропафенон» — антиаритмический препарат с прямым мембраностабилизирующим действием на миокард и местноанестезирующим эффектом. Он замедляет приток ионов натрия в кардиомиоциты и снижает их возбудимость. «Пропафенон» назначают лицам, страдающим предсердными и желудочковыми аритмиями.
2 класс
Антиаритмики 2 класса — бета-адреноблокаторы. Под влиянием «Пропранолола» расширяются сосуды, снижается артериальное давление, тонус бронхов повышается. У больных нормализуется сердечный ритм, даже при наличии устойчивости к сердечным гликозидам. При этом тахиаритмическая форма мерцательной аритмии трансформируется в брадиаритмическую, сердцебиение и перебои в работе сердца исчезают. Препарат способен накапливаться в тканях, то есть присутствует эффект кумуляции. Из-за этого при использовании его в пожилом возрасте, дозы необходимо снижать.
3 класс
Антиаритмики 3 класса — блокаторы калиевых каналов, замедляющие электрические процессы в кардиомиоцитах. Самый яркий представитель данной группы — «Амиодарон». Он расширяет коронарные сосуды, блокирует адренорецепторы, понижает артериальное давление. Препарат препятствует развитию гипоксии миокарда, снижает тонусвенечных артерий, уменьшает ЧСС. Дозировка для приема подбирается только врачом в индивидуальном порядке. Из-за токсического действия препарата, его прием необходимо постоянно сопровождать контролем давления и других клинических и лабораторных показателей.
4 класс
Антиаритмик 4 класса — «Верапамил». Это высокоэффективное средство, улучшающее состояние больных с тяжелыми формами стенокардии, гипертонии и аритмии. Под воздействием препарата расширяются коронарные сосуды, увеличивается коронарный кровоток, повышается устойчивость миокарда к гипоксии, нормализуются реологические свойства крови. «Верапамил» накапливается в организме, а затем выводится почками. Выпускают его в виде таблеток, драже и инъекции для внутривенного введения. Лекарство имеет достаточно мало противопоказаний и хорошо переносится пациентами.
Другие препараты с антиаритмическим действием
В настоящее время существует множество препаратов, которые оказывают антиаритмическое действие, но не входят в данную фармацевтическую группу. К ним относятся:
- Холинолитики, которые используют для увеличения частоты сердечных сокращений при брадикардии — «Атропин».
- Сердечные гликозиды, предназначенные для урежения сердечного ритма — «Дигоксин», «Строфантин».
- «Сульфат магния» применяется для купирования приступа особой желудочковой тахикардии, называемой «пируэт». Она возникает при выраженных электролитных нарушениях, в результате длительного приема некоторых антиаритмических препаратов, после жидкой белковой диеты.
Антиаритмические средства растительного происхождения
Антиаритмическим действием обладают лекарства растительного происхождения. Список современных и наиболее распространенных препаратов:
- «Экстракт валерианы» выпускают в виде таблеток, настойки и растительного сырья. Это растение обладает седативным, болеутоляющим, антиаритмическим действием. Валериана является отличным антидепрессантом и превосходным средством от бессонницы.
- Пустырник — растение, из которого готовят спиртовую настойку. Принимать ее следует по тридцать капель три раза на день. Настой из пустырника можно приготовить самостоятельно в домашних условиях. Столовую ложечку травы заливают кипятком, настаивают час, процеживают и принимают по 50 мл трижды в день.
- «Новопассит» — средство, широко применяемое в терапии аритмии. В его состав входят: гвайфенезин, валериана, мелисса, зверобой, боярышник, страстоцвет, хмель, бузина. Принимать его следует по одной чайной ложке 3 раза в день.
- «Персен» оказывает седативное, спазмолитическое и противоаритмическое действие. Входящие в его состав экстракты валерианы, мяты и мелиссы обуславливают его успокоительное действие и антиаритмический эффект. Он снимает раздражение, напряженность, психическое переутомление, восстанавливает нормальный сон и повышает аппетит. «Персен» снимает чувство беспокойства, воздействует успокаивающе на людей в состоянии возбуждения и психоэмоционального напряжения.
Побочные эффекты
Негативные последствия антиаритмической терапии представлены следующими эффектами:
- Аритмогенные эффекты антиаритмических препаратов проявляются в 40% случаев в виде опасных для жизни состояний, которые заметно повышают общую смертность. Аритмогенный эффект антиаритмических препаратов — способность провоцировать развитие аритмии.
- Антихолинергическое действие препаратов 1 группы у пожилых людей и ослабленных лиц проявляется сухостью во рту, спазмом аккомодации, затруднением мочеиспускания.
- Лечение антиаритмическими препаратами может сопровождаться бронхоспазмом, диспепсическими явлениями, дисфункцией печени.
- Со стороны ЦНС неблагоприятные последствия приема препаратов включают: головокружение, головную боль, двоение в глазах, сонливость, судороги, нарушения слуха, тремор, судороги, обмороки, остановку дыхания.
- Отдельные препараты могут вызвать аллергические реакции, агранулоцитоз, лейкопению, тромбоцитопению, лекарственную лихорадку.
Заболевания сердечно-сосудистой — частая причина смерти, особенно сред лиц зрелого и пожилого возраста. Болезни сердца провоцируют развитие других опасных для жизни состояний, таких как аритмия. Это достаточно серьезное для здоровья состояние, не допускающее самостоятельного лечения. При малейшем подозрении на развитие данного недуга необходимо обратиться за медицинской помощью, пройти полноценное обследование и полный курс антиаритмического лечения под наблюдением специалиста.
От чего помогает Анаприлин: показания к применению, состав, механизм действия и побочные эффекты
Анаприлин помогает от большей части патологий кардиальных структур и сосудов: артериальной гипертензии, тахикардии, аритмий и прочих явлений и относится к одному из наиболее эффективных медикаментов.
Несмотря на то, что это относительно старый препарат, он все еще активно назначается в рамках терапии большинства заболеваний сердечнососудистой системы.
Однако при неправильном использовании велики риски побочных эффектов, в том числе и потенциально опасных. Назначается строго врачом, в необходимой дозировке, которая подбирается под пациента, начиная с минимальной.
Имеет множество полезных эффектов, но ввиду отсутствия избирательности несет большие риски при неграмотном применении.
Содержание
- Состав и формы выпуска
- Механизм действия препарата
- Снижение потребности сердца в кислороде и питательных веществах
- Уменьшение числа сердечных сокращений
- Снижение артериального давления
- Купирование аритмий
- Предотвращение приступов головных болей сосудистого происхождения
- Повышение тонуса некоторой мускулатуры
- Показания к применению
- Противопоказания
- Побочные эффекты
- В заключение
Состав и формы выпуска
Медикамент относится к группе бета-блокаторов. Если еще точнее — к неселективному их типу (что это значит — см. ниже).
В основе лекарства содержится вещество-пропранолол. Анаприлин же — торговое наименование. Есть группа аналогов с тем же активным компонентом.
Медикамент выпускается в трех формах. Растворы для инъекций, глазные капли, которые назначаются для терапии глаукомы.
Все же основная разновидность — таблетки Анаприлин, они универсальны в плане полезного действия и простоты введения в организм.
Кроме пропранолола в состав входят и вспомогательные компоненты. Какие именно — зависит от формы выпуска.
Полезной нагрузки они, как правило, не несут, но это только на первый взгляд. Задача дополнительных веществ — облегчить всасывание пропранолола и обеспечить физическую форму препарату (раствора или таблеткам, также каплям).
Механизм действия препарата
Верно было бы говорить не об одном, а о целой группе механизмов.
Анаприлин относится к неселективным блокаторам. То есть, способен снижать влияние адреналина на бета-1 и 2 рецепторы. Первые расположены в сердце и сосудах. Вторые в бронхах, матке и некоторых других тканях.
Отсутствие избирательности приводит к тому, что медикамент способен как снижать давление, так и нормализовать частоту сокращений сердца.
Также он влияет на мышцы прочих органов. Что может быть плюсом или минусом, зависит от положения пациента.
Благодаря изменению активности адреналина, препарат оказывает воздействие на биохимические процессы в ренин-альдостерон-ангитотензиновой системе. Это основа для изменения тонуса сосудов и стабилизации артериального давления.
Если говорить чуть более подробно:
Снижение потребности сердца в кислороде и питательных веществах
Анаприлин помогает компенсировать ишемические процессы. Не за счет увеличения объема транспортировки полезных веществ, а благодаря оптимизации питания. Кардиальные структуры начинают лучше усваивать необходимые соединения.
Однако это временная мера. Прогрессирование основного заболевания приведет к еще большему сокращению количества поступающего кислорода и питательных веществ.
Потому один только Анаприлин не может рассматриваться в качестве полноценного лечения.
Уменьшение числа сердечных сокращений
Анаприлин при тахикардии позволяет купировать приступ едва ли не за считанные минуты. Потому медикамент нередко назначается в качестве средства экстренного действия для восстановления частоты сердечных сокращений. Но требуется точное дозирование.
Избыток пропранолола приведет к критическому падению ЧСС. Это опасно для жизни и потребует срочных стационарных мероприятий. Потому точная схема обсуждается с врачом.
Применяется Анаприлин и в рамках системной терапии нарушений частоты сердечных сокращений. В качестве меры по предотвращению аритмий данного типа и не только.
Снижение артериального давления
Анаприлин обладает выраженной способностью нормализовать показатели АД. Потому требуется точное дозирование, во избежание резкого скачка, который может закончиться инсультом.
В изолированном виде используется сравнительно редко. Обычно в составе комплексной терапии с антагонистами кальция, ингибиторами АПФ и другими.
Но нужно учитывать сочетание медикаментов:
- Анаприлин в системе с Дилтиаземом или Верапамилом может существенно снизить частоту сердечных сокращений, что в некоторых случаях крайне опасно.
- Препарат используется в рамках терапии сразу обеих форм гипертензии. Эссенциальной за счет снижения активности ангиотензина и почечной, благодаря ослаблению выработки ренина. Оба вещества способны существенно повышать артериальное давление.
Купирование аритмий
Лекарство Анаприлин используется не только при тахикардии.
Оно обладает способностью восстанавливать нормальную работу кардиальных структур и при фибрилляции предсердий (или желудочков) и экстрасистолий. Хотя и не в качестве основного препарата.
Лучше назначать его в системе со специфическими медикаментами.
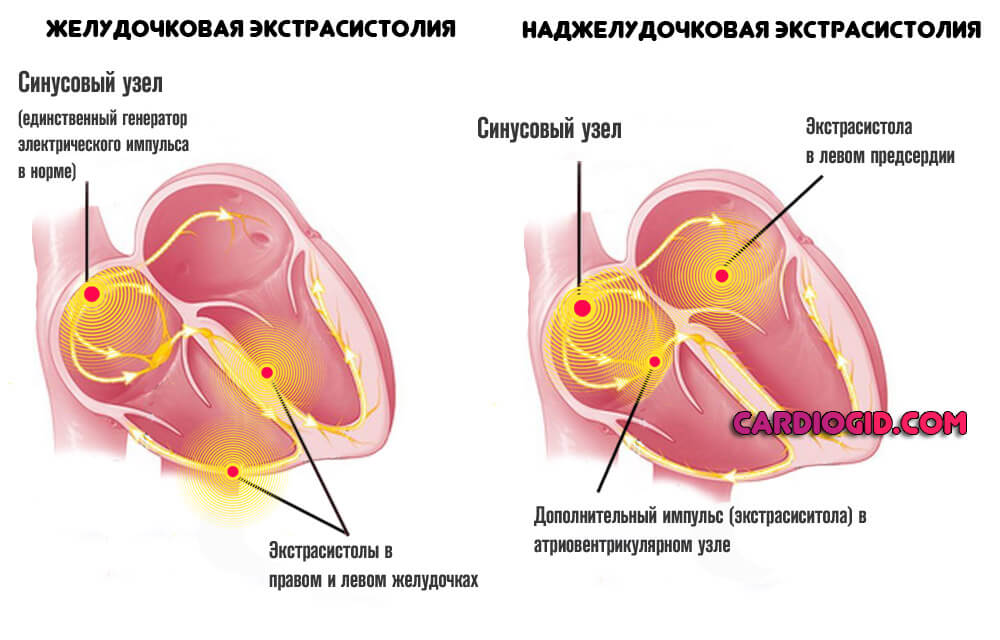
Предотвращение приступов головных болей сосудистого происхождения
Не основное действие лекарства. Однако в некоторых случаях можно использовать наименование и в этом ключе. Эффект позволяет назначать Анаприлин в рамках превенции эпизодов мигрени или кластерной головной боли.
Помимо этого, лекарство повышает интенсивность маточных сокращений. Потому возможно применение во время родов, чтобы увеличить скорость разрешения гестации. Но это может быть опасно.
Повышение тонуса некоторой мускулатуры
Поскольку медикамент относится к неселективным блокаторам, он влияет и на бета-2 рецепторы, которые расположены в бронхах, маточных структурах.
Это нужно далеко не всегда и понятно, что при некоторых состояниях даже опасно. Например, во время беременности рост тонуса мускулатуры существенно повысит риски выкидыша или родов до положенного срока.
Внимание:
У пациентов со склонностью к бронхоспазму вероятность такового вырастает в разы.
Потому неселективность с одной стороны расширяет сферу применения медикамента, а с другой — увеличивает риски нежелательных и даже угрожающих явлений.
Показания к применению
В каких случаях назначение бета-блокатора целесообразно? Показания к применению Анаприлина следующие:
- Артериальная гипертензия. Первичная или вторичная. Как синдром или самостоятельный диагноз. Наименование применяется в рамках системного лечения. Монотерапия возможна, но со значительными ограничениями и по усмотрению кардиолога.
- Нарушения со стороны сердца. Ишемические процессы в миокарде. В том числе ИБС, стенокардия.
Коронарная недостаточность проявляется выраженными болями и снижением качества питания тканей.
Препарат Анаприлин, благодаря способности оптимизировать трофические процессы, уменьшает потребность клеток-кардиомиоцитов в кислороде и полезных соединениях.
Но это, как и было сказано, мера временная. Требуется устранение первопричины расстройства.
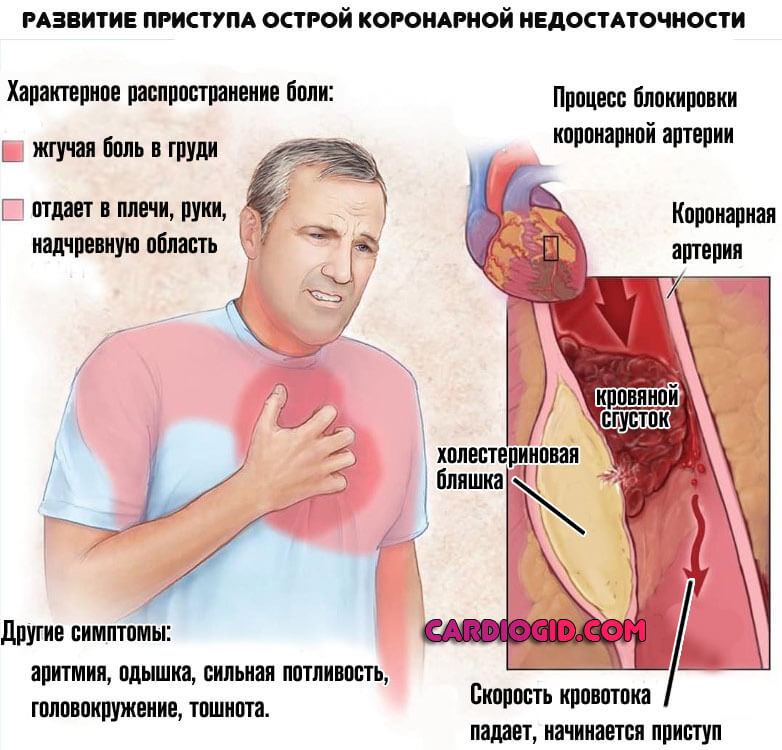
- Предотвращение инфаркта также относится к показаниям. Согласно исследованиям прием этого бета-блокатора позволяет снизить риски почти в три раза. Также медикамент используется после перенесенного неотложного состояния, в рамках вторичной профилактики. Чтобы не случилось рецидива.
- Глаукома. В форме капель.
- Тахикардия. Наиболее эффективно Анаприлин поможет при синусовом ее типе, как средство первой помощи при повышенном сердцебиении.
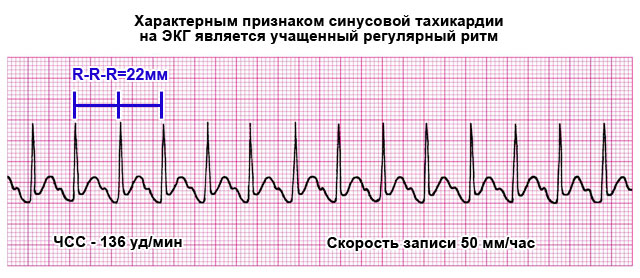
Чуть менее выраженное действие при течении желудочковой разновидности расстройства. Возможно использование для купирования приступа или систематического лечения.
- Прочие формы аритмий. В том числе фибрилляция, экстрасистолия. Однако Анаприлин в таком случае — препарат не основной. Предпочтение отдается Амиодарону, специфическому противоаритмическому. Бета-блокатор выступает дополнительным фактором. В системе они показывают особенно выраженный эффект.
- Мигрень в межприступной фазе. Использование медикамента позволяет снизить риски рецидивов, прервать период обострения. Однако не со стопроцентной гарантией. Все же отмечено, что при систематическом применении бета-блокатора, эпизоды не такие выраженные. Что также можно считать успехом.
- Кластерные головные боли. Сами по себе встречаются редко, но крайне мучительно переносятся пациентами. Исследования указывают на сосудистый характер подобного синдрома. А также не положительное влияние Анаприлина на течение патологического процесса. Удается добиться ремиссии и снизить частоту приступов, даже полностью устранить таковые.
- Абстинентный синдром после приема спиртного. Алкоголь провоцирует массу неприятных явлений, известных как похмелье. Хотя бета-блокатор и не предназначен строго для нормализации самочувствия после обильного приема этанола, возможно и такое его применение. Что прямо указывает производитель в аннотации к лекарству.
- Феохромоцитома (доброкачественная опухоль надпочечников, синтезирующая норадреналин), также проблемы со щитовидной железой. Но строго в качестве дополнительного, а не основного средства. В противном случае эффект непредсказуем.
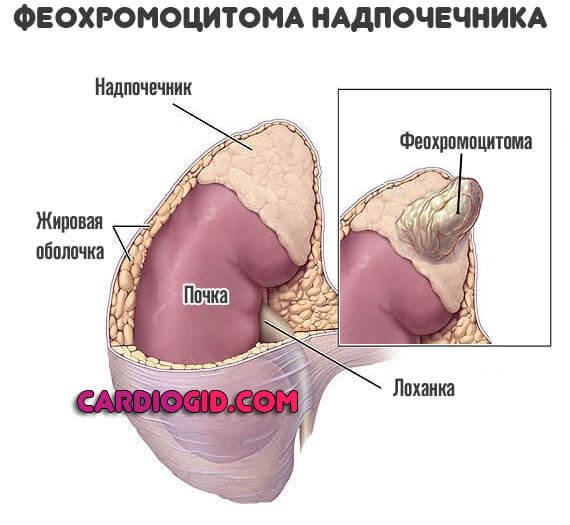
- Возможно применение во время родов и в предшествующий период, чтобы усилить схватки и ускорить разрешение.
- Среди оснований также называют гемангиому. Доброкачественное врожденное опухолевое образование из сосудистых тканей. Под строгим наблюдением хирурга-онколога.
Показания к использованию Анаприлина исчерпывающие. Существуют предполагаемые нарушения, которые также могут устраняться посредство приема бета-блокаторов.
Но это не доказанные данные. Они недостаточно проверены, потому необоснованного расширения списка по усмотрения врача быть не может.
Во всех случаях нужно учитывать, что Анаприлин снижает давление, и эффект дозозависимсый: чем выше концентрация пропранолола, тем существеннее и быстрее действие.
Необходимо точно подбирать количество препарата, чтобы не провоцировать опасных последствий.
Противопоказания
Среди таковых:
- Блокада проводящей системы сердца. Сопровождается выраженным нарушением сократительной функции миокарда.
Проявляется замедлением работы мышечного органа, перебоями, слабостью и прочими симптомами. Состояние заметно даже невооруженным глазом. При мягко выраженном расстройстве назначение Анаприлина допускается.
- Острый инфаркт миокарда. Препарат можно использовать в предшествующий период и после неотложного состояния, в качестве профилактики и поддержки.
- Артериальная гипотензия. Падение уровня давления. Независимо от конкретных цифр. Потому как эффект будет стремительным, показатели пойдут вниз, и станет только хуже.
- Брадикардия. Частота сердечных сокращений менее 50 ударов в минуту. Может быть симптомом более сложных патологических процессов или самостоятельным явлением на фоне индивидуальных особенностей организма. Например, у спортсменов и работников физического труда.
Первый вариант все же куда более распространенный. Использование воспрещается, потому, как Анаприлин подействует в качестве дополнительного фактора, понижающего ЧСС.
Итогом окажется критическое падение насосной функции мышечного органа. Это почти неминуемая гибель.
- Тяжелые врожденные и приобретенные пороки сердца. В том числе кардиомегалия, аномальное утолщение стенок и/или расширение камер. В относительно легких случаях назначение препарата возможно и даже целесообразно.
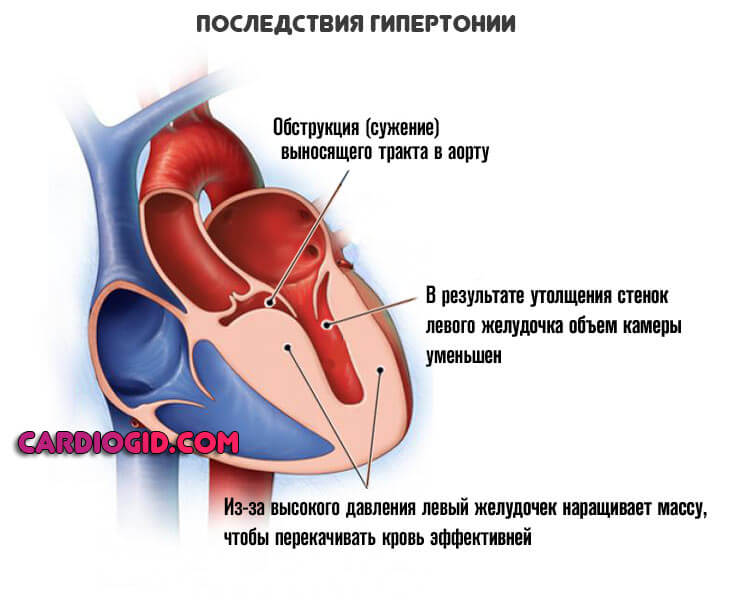
- Сердечная недостаточность в фазе декомпенсации. Состояние, при котором сократительная способность миокарда падает критически. В таких случаях не разрешается применять целый ряд препаратов, потому как больной находится на грани.
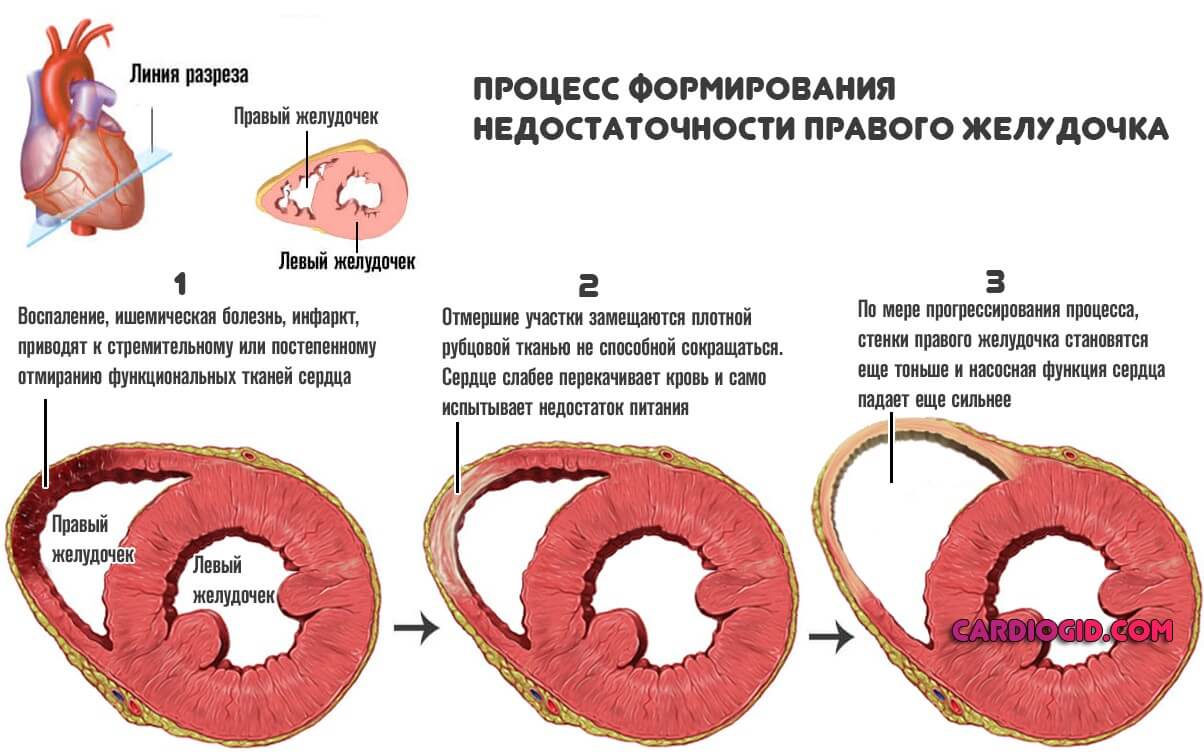
- Кардиогенный шок. Критическое, в большинстве случаев летальное состояние.
- Беременность на любом сроке. В начальной фазе растут риски выкидыша, на позднем этапе вероятно развитие преждевременных родов.
Назначение практикуется в схваточный период, чтобы ускорить деятельность. Сам производитель указывает на возможность приема Анаприлина, если польза превысит вред.
Однако, в такой ситуации помимо рисков прерывания гестации, растет вероятность внутриутробных нарушений развития плода.
- Анаприлин противопоказан при склонности к бронхоспазму, тяжелой дыхательной недостаточности на фоне хронической обструктивной болезни легких (ХОБЛ), астмы, прочих явлений подобного рода.
- Применение нейролептиков. Одновременное использование не разрешено. Возможно развитие спазма сосудов, в том числе головного мозга, почек, сетчатки глаза, что приведет к катастрофическим последствиям.
- Феохромоцитома, проблемы со щитовидкой. В качестве монотерапевтического средства. Только в системе с прочими медикаментами, альфа-адреноблокаторами.
- Индивидуальная непереносимость пропранолола и сопутствующих компонентов лекарственного средства.
- Множественная аллергическая реакция (поливалентная). Встречается редко.
- Лактация. Грудное вскармливание.
Детский возраст противопоказанием не является. Но есть свои нюансы применения лекарств у этой категории пациентов.
При наличии нарушений функций печени, почек, нужно проявлять осторожность. То же касается и пациентов в возрастной категории 55+.
Анаприлин не сочетается с некоторыми препаратами, родственными ему по показаниям. Так, не рекомендуется одновременное применение с антагонистами кальция, чтобы не спровоцировать урежения ЧСС до критических отметок.
Это не противопоказания, вопрос решается индивидуально с учетом функциональной активности сердца.
Тяжелые формы аритмии, плохо контролируемые тахикардии делают названную схему возможной. Нюансов масса. Потому своими силами разобраться не получится. Нужен постоянный контроль со стороны кардиолога.
Побочные эффекты
Если взглянуть на перечень нежелательных явлений в инструкции, может сложиться впечатление, что лечение хуже самой болезни. Но не все так трагично.
При грамотном применении, с соблюдением противопоказаний и схемы использования, вероятность негативных последствий минимальна.
Какие побочные явления наиболее распространенные:
- Неврологические расстройства. Головная боль, нарушение ориентации в пространстве. Сонливость, слабость, утомляемость.
- Жжение с сухость в глазах.
- Аллергические реакции. Обычно в виде кожной сыпи. Прочие встречаются гораздо реже.
- Падение артериального давления, брадикардия. В исключительных ситуациях — остановка сердца, усугубление кардиальной дисфункции. Но это скорее единичные случаи, чем закономерный итог. Потому беспокоиться не стоит.
- Диспепсические явления. Тошнота, рвота, боли в животе, изжога, тяжесть, нарушение пищеварения. Временно. Исчезают через несколько дней от начала терапии.
- Побочные действия Анаприлина со стороны кожи включают в себя гипергидроз (повышенное потоотделение) и сыпь неаллергического происхождения. По типу псориатической.
Важно иметь в виду, что Анаприлин характеризуется синдромом отмены. Развиваются обратные явления: рост АД, частоты сердечных сокращений и прочие.
Потому отказываться от приема нужно постепенно снижая дозировку. Резко бросать нельзя.
В заключение
Анаприлин эффективное и многоплановое средство, обладающее антигипертензивным, антиангинальным и антиаритмическим действием. В руках квалифицированного специалиста — это мощный инструмент стабилизации состояния пациента.
Но важно проявить максимум осторожности, чтобы не спровоцировать нежелательные и даже опасные явления.
Начинать прием нужно с минимальной дозировки, постоянно контролировать состояние больного, корректировать схему, комбинировать различные медикаменты. Вот ключевые принципы.